
SRCE I BOLESTI SRCA
Valvularna hirurgija
Srčani zalisci su strukture koje obezbeđuju jednosmeran tok krvi kroz srčane šupljine, kao i iz srčanih šupljina u velike krvne sudove. Hirurgija srčanih zalistaka se sprovodi onda kada jedan ili više srčanih zalistaka ne funkcioniše zadovoljavajuće.
OpširnijeValvularna hirurgija – hirurgija srčanih zalistaka
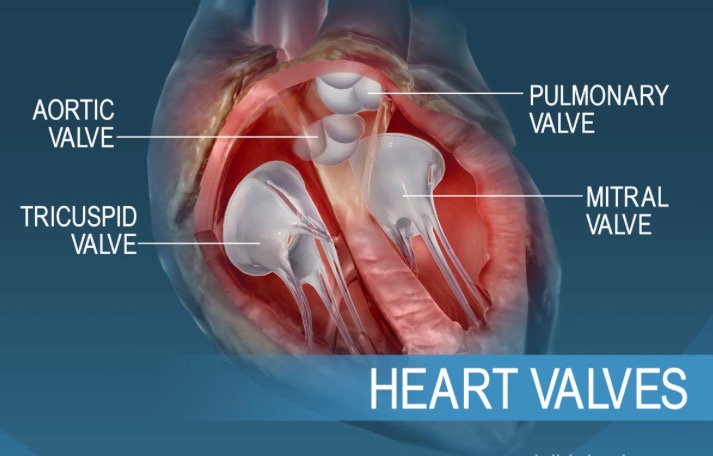
Srčani zalisci su:
1. Mitralni (bikuspidni, levi atrioventrikularni) zalistak – nalazi se između leve pretkomore i komore
2. Trikuspidni (desni atrioventrikularni) zalistak – nalazi se između desne pretkomore i komore
3. Aortni zalistak – zalistak koji obezbeđuje jednosmeran tok krvi iz leve komore u aortu
4. Pulmonalni zalistak - zalistak koji obezbeđuje jednosmeran tok krvi iz desne komore u plućnu arteriju

Oboljenja srčanih zalistaka mogu biti urođena i stečena.
Najčešća stečena oboljenja srčanih zalistaka su aortna stenoza (suženje otvora aorne valvule i otežan protok krvi iz leve komore u aortu), mitralna insuficijencija (neadekvatno zatvaranje mitralnog zaliska te dolazi do vraćanja krvi iz leve komore u levu pretkomoru), aortna insuficijencija (neadekvatno zatvaranje aortne valvule te dolazi do vraćanja krvi iz aorte u levu komoru), mitralna stenoza (suženje otvora mitralne valvule i otežano proticanje krvi iz leve pretkomore u levu komoru) i trikuspidna insuficijencija (neadekvatno zatvaranje trikuspidnog zaliska i vraćanje krvi iz desne komore u desnu pretkomoru).
Više je razloga zašto nastaje oboljenje srčanih zalistaka. Kod aortne stenoze i insuficijencije najčešći uzrok jeste degenerativno oštećenje listića aortnog zaliska, a taj degenerativni proces može da bude ubrzan određenim urođenim srčanim manama, od kojih je najčešća i najznačajnija bikuspidna aortna valvula (normalna građa aortne valvule podrazumeva prisustvo tri listića, dok kod bikuspidne aortne valvule postoje dva). Što se tiče mitralne insuficijencije, najčešći uzroci su prolaps nekog od segmenta mitralne valvule usled rupture horde ili miksomatozne degeneracije i remodelovanje leve komore u sklopu primarnih i sekundarnih kardiomiopatija (bolesti srčanog mišića nepoznatog i poznatog uzroka). Mitralna stenoza najčešće nastaje u sklopu reumatske groznice kao i zbog degenerativnih promena. Trikuspidna insuficijencija najčešće nastaje posledičmo, usled postojanja mitralne insuficijencije.
Simptomi kod oboljenja srčanih zalistaka zavise od stepena bolesti srčanog zalistka i stepena poremećaja funkcije srca kao pumpe. Pacijenti mogu biti asimptomatski u početnim stadijumima bolesti. Od simptoma se mogu javiti osećaj lupanja srca, slabost, malaksalost, umor, anksioznost, otežano disanje, različiti vidovi nelagodnosti i bola u grudnom košu, vrtoglavice, omaglice, nesvestice, kašalj, iskašljavanje, nemogućnost ležanja na ravnom, otoci potkolenica itd.
Dijagnoza i procena stepena bolesti srčanog zalistka se vrši pomoću anamneze, kliničkog pregleda, elektrokardiografije (EKG), ehokardiografije (transtorakalne i transezofagealne) i kateterizacije srca.
Terapija oboljenja srčanih zalistaka
Lečenje oboljenja srčanih zalistaka, u odnosu na stepen bolesti i poremećaja funkcije rada srca, može biti konzervativno i operativno. Konzervativno lečenje uključuje mnogobrojne lekove koji pre svega deluju simptomatski i korisni su u početnim stadijumima, ali ne sprečavaju progresiju bolesti.
Operativno lečenje uključuje hirurško lečenje kroz standardne ili minimalno invazivne pristupe (zamena ili rekonstrukcija zaliska) i lečenje transkateterskom implantacijom zalistaka. Transkateterska implantacija zaliska najviše koristi za bolest aortne valvule kod pacijenata kod kojih je rizik od hirurške intervencije visok i taj zahvat se naziva TAVI (transcatheter aortic valve implantation). Postoje slične procedure i za bolest mitralnog zalistka.
Hirurško lečenje bolesti srčanih zalistaka predstavlja zlatni standard u terapiji značajne bolesti srčanih zalistaka, sa dugoročnim rezultatima. Kardiohirurgija jeste jedna od najspecifičnijih grana hirurgije, jer je za većinu operacija, a za gotovo sve operacije koje se danas izvode na srčanim zalicima, potrebno mirno i prazno srce. Da bi se to postiglo, potrebna je upotreba ekstrakorporalne cirkulacije (kardiopulmonalni bajpas) koji će da menja funkciju srca i pluća dok se izvodi operacija na zaustavljenom srcu.
Hirurško lečenje podrazumeva zamenu ili rekonstrukciju srčanog zalistka.
Aortni zalistak jeste zalistak koji se najčešće zamenjuje. Rekonstrukcija aortnog zaliska je retko kada moguća (valve sparing procedure). Aortnom zalisku se pristupa kroz ascedentnu aortu. Kod zamene, sledi isecanje listića i uklanjanje kalcifikata na aortnom prstenu.
Zamena se može vršiti mehaničkim ili biološkim zaliskom. Mehanički zalistak ima prednost u tome što traje doživotno, ali zahteva doživotnu upotrebu lekova za razređivanje krvi koji mogu dovesti do krvarenja na drugim mestima u organizmu. Biološki zalistak zahteva samo kratkotrajnu primenu lekova za razređenje krvi, ali njegovo trajanje je oko 10 godina. Biološki zalistak se pravi od svinjskog ili goveđeg zalistka.
Najčešće rekonstruisan zalistak jeste mitralni zalistak. Postoji više pristupa mitralnom zalistku, a najlešće mu se pristupa direktno kroz levu pretkomoru ili kroz desnu pretkomoru i međupretkomorsku pregradu. Nakon intraoperativne transezofagealne ehokardiografije i uvida u lokalni nalaz, kardiohirurg se odluči za rekonstrukciju ili zamenu mitralnog zalistka. Kod mitralne stenoze se u daleko najvećem broju radi zamena. Što se tiče rekonstrukcije mitralnog zaliska kod mitralne insuficijencije, postoji više metoda, ali većina od tih metoda uključuje i ugradnju prstena koji sužava otvor mitralnog zalistka (anuloplastika sa prstenom). Prednosti rekonstrukcije su u tome što ne zahteva doživotnu primenu lekova za razređenje krvi (kao što zahteva mehanički zalistak), a traje duže od biološkog zalistka. Trikuspidni zalistak se retko menja, već se najčešće radi rekonstrukcija u smislu sužavanja otvora trikuspidnog zaliska šavom (šavna anuloplastika) ili uz implantaciju prstena (anuloplastika sa prstenom), i to u istom aktu sa hirurgijom mitralnog zaliska.

Koronarna hirurgija
Ishemijska bolest srca jeste jedna od najčešćih bolesti na našim prostorima. Ona je najčešći uzrok smrti kod osoba starijih od 45 godina, a kod muškaraca nakon 35. godine starosti. Ishemijska bolest srca, u 95% slučajeva, podrazumeva nakupljanje masnih naslaga (aterosklerotskih plakova) u lumenu arterijskog krvnog suda srca (koronarne arterije). Ovaj proces vodi ka sužavanju krvnih sudova, a samim tim i nezadovoljavajućeg dopremanja hranljivih materija i kiseonika do srčanog mišića. Sužavanje lumena arterijskih krvnih sudova srca predstavlja srž problema koronarne bolesti.
OpširnijeNajčešći simptom koji se javlja u ovoj patologiji jeste bol u grudima, odnosno angina pektoris. Bol može da se javi prilikom fizičkog napora ili pak u miru kada je bolest već uznapredovala. Takođe, bolest može da se manifestuje u vidu:
- Tihe ishemijske bolesti srca koja ne daje simptome,
- Infarkta miokarda,
- Poremećaja srčanog ritma (srčane aritmije),
- Srčane slabosti (srčane insuficijencije),
- Naprasne srčane smrti.
Faktori rizika za nastanak koronarne bolesti su:
- Starost,
- Pušenje,
- Hipertenzija,
- Dijabetes tip I i tip II,
- Povišene vrednosti LDL holesterola i triglicerida u krvi,
- Niske vrednosti HDL holesterola,
- Gojaznost i sedentarni stil života,
- Naslednost,
- Stres itd.

Aterosklerotske promene se ne mogu izlečiti u pravom smislu te reči, ali se suženja koja ona prave na krvnim sudovima mogu premostiti što i jeste suština koronarne hirurgije; da se premosti (bajpasira) mesto suženja arterijskog krvnog suda srca i da se na taj način dovede krv do srčanog mišiča. Krvni sudovi koji se koriste za premoščavanje nazivaju se graftovi i mogu biti arterijski i venski. Najčešće je to kombinacija jednog arterijskog i više venskih graftova. Arterijski graft koji se koristi je unutrašnja grudna arterija. Od venskih graftova se koristi velika površna vena noge. Dužina vene koja se prepariše zavisi od broja graftova koji su neophodni za operaciju, a broj graftova koji se mogu iskoristiti ide od jednog, pa čak do pet. Pored ova dva grafta, može se koristiti i radijalna arterija iz podlaktice ruke. Ona se koristi najčešće u slučajevima nedostatka vene koje mogu biti operisane ili pak varikozno izmenjene.
Upotreba unutrašnje grudne arterije se pokazalo kao nezavisan prediktor ranijeg umiranja više godina nakon operacije. Zbog toga je preporuka ekspertske grupe ACC/AHA (American Collage of Cardiology/American Heart Association) da se unutrašnja grudna arterija rutinski koristi bar za revaskularizaciju prednje nishodne arterije srca. Arterijski graftovi imaju dugoročniju prohodnost u odnosu na venske. U 90% slučajeva, unutrašnja grudna arterija će biti prohodna deset godina nakon operacije, dok svega 60% venskih graftova je prohodno nakon istog vremenskog perioda. Ovo je opredelilo veliki broj kardiohirurških centara na koncept totalne arterijske revaskularizacije.
Za vreme operacije hirurg najčešće pravi rez sredinom grudnog koša. Na ovaj način dolazi do grudne kosti koja mora biti uzdužno presečena kako bi se došlo do srca.
Takođe, ukoliko se koriste venski graftovi, u zavisnosti od dužine vene koja je uzeta, postojaće i rez na nozi ili pak na podlaktici ukoliko se koristi radijalna arterija podlaktice.
U najvećem broju slučajeva koronarna hirurgija se radi na nekucajućem srcu. Nekucajuće srce znači da srce mora da se zaustavi. Pre nego što se zaustavi, pacijent se stavlja na mašinu za vantelesnu cirkulaciju koja menja ulogu srca i pluća za vreme operacije. Nakon završenog šivenja graftova, srce počinje da radi, pacijent se skida sa mašine za vantelesnu cirkulaciju i operacija se privodi kraju.
U manjem broju slučajeva ova hirurgija se radi na kucajućem srcu, što znači da se srce ne zaustavlja i da se ne koristi mašina za vantelesnu cirkulaciju.
Koji i koliko će se graftova koristiti, kao i način na koji će pacijent biti operisan zavisi od odluke hirurga kako bi se postigao optimalan rezultat.
Nakon operacije pacijent se smešta u jedinicu intenzivne nege gde se najčešće zadržava jedan do dva dana, a zatim se premešta u jedinicu poluintenzivne nege. Nakon potpune stabilizacije se premešta na odeljenje koronarne hirurgije. Prosečno zadržavanje u bolnici nakon operacije iznosi osam do deset dana nakon čega se pacijent otpušta na kućno lečenje.
Broj urađenih bajpaseva je relativan i ne odgovara uvek težini bolesti. Bolesnik koji je dobio četiri ili pet bajpaseva nije obavezno ‘’bolesniji’’ od onog što je dobio samo jedan. Stanje krvnih sudova srca, funkcija leve komore i pridružene bolesti određuju težinu operacije.
Važno je znati da se koronarnom hirurgijom premoščava mesto suženja krvnog suda kako bi se dopremila krv do svih delova srčanog mišića. Na ovaj način će se povući simptomi bolesti i poboljšati kvalitet života pacijenta. Pošto su graftovi skloni propadanju tokom vremena, neophodno je nakon operacije raditi na promeni stila života kako bi vek trajanja graftova bio duži, a operacija imala bolji i duži efekat.
Preko 98% pacijenata preživi prvih mesec dana od operacije, 97% preživi jednu godinu, 92% 5 godina, 81% 10 godina, a 66% preživi 15 ili više godina nakon operacije.
Deset godina od operacije 60% pacijenata neće imati anginozne bolove.
Rizik od komplikacija koronarne hirugije je veći:
- Ukoliko je pacijent operisan kao hitan slučaj u odnosu na elektivne pacijente, odnosno pacijente koji su imali odgovarajuću preoperativnu pripremu,
- Kod osoba starijih od 70 godina,
- Kod žene,
- Kod osoba koje su već imale operaciju na srcu,
- Ukoliko postoji udruženost drugih bolesti kao što su dijabetes, hronična opstruktivna bolest pluća, bubrežna slabost, periferna vaskularna bolest itd.
- Preko 95% pacijenata nema nikakve komplikacije, a one koje mogu da se jave su:
- Krvarenje,
- Srčane aritmije,
- Infarkt miokarda,
- Moždani udar,
- Prolazna dezorijentacija u vremenu i prostoru,
- Bubrežna insuficijencija,
- Duboka venska tromboza,
- Plućna embolija,
- Infekcija mesta reza, infekcija grudne kosti, infekcija sredogruđa itd.
Smrtni ishod se javlja u 1-2% slučajeva.

Koronarna bolest
Bolesti srca i krvnih sudova su već decenijama unazad vodeći uzrok obolevanja, radne nesposobnosti, izostajanja sa posla i prevremene smrtnosti (pre 65. godine) u razvijenim zemljama i u zemljama u razvoju. Na početku 20. veka od kardiovaskularnih bolesti umirao je tek svaki 10 stanovnik, da bi se na početku 21. veka, usled nove faze tzv. „epidemiološke tranzicije“, taj broj povećao za 30%.
Svake godine od kardiovaskularnih bolesti umre preko 17 miliona stanovnika. Koronorna bolest je naziv za grupu bolesti srca koje nastaju usled smanjenog protoka krvi kroz srčane (koronarne) arterije. Postoje dve koronarne arterije: desna koronarna arterija i leva koronarna arterija. Leva koronarna arterija se posle kratkog puta (2cm) račva na dve grane: prednju silaznu i crkumfleksnu granu. Leva i desna koronarna arterija izlaze iz aorte (najvećeg krvnog suda u ljudskom organizmu) snadbevaju srce krvlju tj. kiseonikom i hranljivim materijama, što je neophodno za normalan rad i funkcionisnje srca.
Koronarna bolest srca ili ishemijska bolest srca u 95% slučajeva nastaje usled ateroskleroze krvnih sudova. Ateroskleroza je prirodni proces koji počinje još u detinjstvu, a karakteriše ga stvaranje naslaga masti u krvnim sudovima. Nagomilavanjem masti u zidovima srčanih arterija, vremenom, uzrokuje njihovo suženje i smanjenje protoka krvi kroz njih. Srčani mišić (srce) ne dobija dovoljno kiseonika i hranljivih materija, te nastaju simptomi tzv. ishemijske bolesti srca. Značajnim suženjem smatra se ako je lumen koronarnih arterija smanjen za 50-70%, dok se preko 70% smatra teškim oblikom suženja. U početku se simptomi javljaju u naporu jer su tada potrebe srčnog mišića (miokarda) za kiseonikom veće, a ponuda mala. Daljim nagomilavanjem masti, arterija se sve više sužava i simptomi se javljaju i u mirovanju. Pored masti, plak sadrži i fibrozno (ožiljno) tkivo koje je po konzistenciji čvršće od masnog tkiva. Prema količini masnog i fibroznog tkiva aterosklerotski plak može biti stabilan i nestabilan. Stabilan plak ima više fibroznog tkiva, pa takav plak ređe puca. Često se u plak ugrađuju i soli kalcijuma. Nestabilan plak ima više masnog tkiva, pa je opasniji, često puca i na tom mestu se stvara tromb (ugrušak) koji zatvara koronarnu arteriju. Tako nastaje infarkt srca.U 5% slučajeva uzroci koronarne bolesti su neaterosklerotskog porekla. Relativno čest uzrok su koronarne anomalije ili “muscular bridge” (glavne srčane arterije su normalno smeštene na površini srca, dok kod ove anomalije deo srčane arterije ulazi dublje u srčani mišić i u toku kontrakcije (grčenja) srca se sužava. Drugi ređi uzroci su: koronarna disekcija: cepanje srčane arterije spontano ili usled traume, vaskulitis koronarnih arterija-zapaljenje zida koronarne arterije, hiperplazija intime: zadebljanje unutrašnjeg sloja zida koronarne arterije: nakon zračenja, transplantacije srca, metastaze u miokardu- kompresija koronarnih arterija ili infiltracija malignim tkivom itd.
Faktori rizika za koronarnu bolest su: godine života, povišene vrednosti masti, pušenje, krvni pritisak, fizička neaktivnost, šećerna bolest, infekcije, upotreba oralnih kontraceptivnih sredstava, bubrežna insuficijencija, alkohol i itd. Koronarna bolest manifestuje se kao: angina pectoris, infarkt srca, poremećaj srčanog ritma i provodjenja, asimptomatska koronarna bolest, srčana slabost i naprasna srčana smrt.Angina pectoris je najčešća manifestacija arterijske koronarne bolesti. To je sindrom koji se sastoji od napada bolova iza grudne kosti obično sa širenjem u levu ruku ili vrat i gušenja sa osećajem straha od smrti.
stent balonNastaje zbog nedovoljnog snabdevanja srca kiseonikom. Može da se javi u naporu ili u mirovanju, pa se prema tome deli na: stabilnu i nestabilnu anginu pectoris. Angina pectoris se dijagnostikuje pomoću: EKG u miru i u opterćenju, stres EHO testa, scintigrafije srca i koronografije. Terapija koronarne bolesti može se podeliti na: neinvazivnu (medikametoznu-lekovi) i invazivnu. Lekovi koji je koriste u terapiji koronarne bolesti srca: antiagregacioni lekovi, beta blokatori, nitrati, kalcijumski antagonisti, statini, ACE inhibitori, AT inhibitori.
U invazivnu terapiju spada: PTCA, ugradnja stenta i hiruška revaskularizacija. Perkutana transluminalna koronarna angioplastika (PTCA) se izvodi radi otvaranja zapušenih koronarnih arterija i obezbeđivanja protoka krvi u njima. Dva sata pre procedure pacijent uzima Aspirin ili clopidogrel (Plavix). Pacijent za vreme procedure ostaje budan što mu omogućava da prati uputstva lekara (da diše duboko ili zadrži dah itd). Specijalni kateter se plasira preko preponske ili arterije na ruci do srčanih krvnih sudova. Uz pomoć rentgena lekar može videti gde je mesto suženja koronarne arterije. Zatim se plasira žica vodič i preko nje balon do mesta suženja koronarne arterije, naduva se u trajanju od 1-2 minuta i na taj način pritiskajući okolno masno tkivo širi koronarnu arteriju i poboljšava protok krvi kroz nju. Nakon potpunog ispražnjenja balon se vraća preko katetera vodiča, a žica ostaje. Stenozirana regija se angiografski ponovo snimi i dokaže da li se povećala prohodnost krvnog suda, a time i uspeh procedure. Komplikacije u toku i neposredno nakon procedure: smrtnost je 0,25%, retko može biti potrebna hitna bypass operacija srca, rana okluzija (začepljenje), infarkt srca, komplikacije na krvnim sudovima. U slučaju težih suženja srčanog krvnog suda lekar može da se odluči za postavljanje (implantaciju) stenta. Stent je metalna cevčica koja se uvede do suženog ili zapušenog dela krvnog suda u toku hemodinamske obrade, a zatim se raširi naduvavanjem balona, te ostaje utisnut u unutrašnju stranu zida krvnog suda. Jednom plasirani stent zauvek ostaje u arteriji. Vremenom on urasta u zid krvnog suda podupirući ga.
Hiruška revaskularizacija ili aortokoronarna bypass srca je operacija kojom se vrši premošćavanje suženih srčanih arterija pomoću venskih graftova tj. delića venskih krvnih sudova koji se uzimaju iz noge, ruke ili se koristi unutrašnja grudna arterija. Mortalitet (stopa smrtnosti) je u većim centrima mali (<1%) u bolesnika kod kojih srce nije jako oštećeno, a funkcija pluća, bubrega, jetre i drugih organa je uredna. Pošto se otvara grudni koš, oporavak traje nešto duže.
U cilju prevencije koronarne bolesti prvenstveno trebamo delovati na faktore rizika. Regulisanje povišenog krvnog pritiska, redukciju telesne težine, prestanak pušenja, prestnak konzumiranja alkohola, redovna terapija i kontrola šećerne i drugih bolesti. U mere prevencije spadaju i redovne poste lekaru, počevši već od 20 godine života (EKG, lipidni status i sl).

Informacije o anesteziji tokom operacije srca
Anesteziolog je doktor specijalista anesteziologije, reanimatologije I intenzivnog lečenja. Osposobljen je za vođenje anestezije tokom operacije, zbrinjavanje I lečenje najtežih bolesnika u jedinicama za intenzivno lečenje. Ta znanja omogućavaju mu, da izabere i da vam obezbedi najkvalitetniju vrstu anestezije i da vas vodi i u toku preoperativne pripreme kao i toku same operacije i u postoperativnom oporavku. Anestezija je stanje koje pacijentu osigurava kontrolisano I potpuno odsustvo svesti (amnezija) i bola (analgezija) uz mišićnu relaksaciju tokom operacije. Pošto je hirurgu za rad bitno da u toku operacije mišići budu opušteni, anesteziolog uspava pacijenta I sa lekovima oduzme reflekse I izazove mišićnu relaksaciju. Za to vreme mašina za mehaničku ventilaciju diše umesto pacijenta I sve dotle dok se pacijent ne probudi iz anestezije I ne počne samostalno da diše. Anesteziolog u toku anestezije kontroliše sve vitalne funkcije
Dakle, svrha anestezije jeste da vam omogući bezbedan i bezbolan operativni zahvat, a hirurgu odgovarajuće uslove za operaciju.
Anesteziolog će vas posetiti pre operacije i sa vama porazgovarati o događajima pre anestezije, u toku i posle anestezije. Prikupiće informacije o vašem zdravstvenom stanju kao i o prošlim i sadašnjim bolestima. Anesteziolog individualno prilagođava anesteziju prema vašem zdravstvenom stanju i potrebama operacije. Zato su mu potrebni podaci o vašim pređašnjim i pratećim bolestima (šećerna bolest, astma, bubrežna bolest itd), upotrebi lekova, alergijama na hranu i lekove, kao i o vašim eventualnim štetnim navikama (pušenje, upotreba alkohola, droga), kao i podaci o prethodnim operacijama i anesteziji, kao i eventualnim problemima koje su ih pratile.
ZAŠTO PRE OPERACIJE NE SMETE DA JEDETE I PIJETE?
Ukoliko se u želucu pre anestezije nalazi hrana ili tečnost, u toku uvođenja u anesteziju može da dođe do povraćanja.
Šest sati pre anestezije ne smete da jedete i pijete.
Ukoliko redovno uzimate lekove možete da ih uzmete sa gutljajem vode.
ZAŠTO MORATE PRE ANESTEZIJE DA UKLONITE KONTAKTNA SOČIVA, SKINETE NAOČARE I UKLONITE ZUBNU PROTEZU I NAKIT?
Anesteziolog vam u toku anestezije na obraz postavi masku, preko koje vam daje kiseonik i po potrebi anestetičke gasove. Kod tog postupka mu naočari smetaju dok sočiva mogu da oštete vid. Kada u toku opšte anestezije duboko spavate, anesteziolog brine za vaše neometano disanje. Tada mu smeta zubna proteza, zato morate pre anestezije parcijalnu ili celu zubnu protezu da uklonite.


Stratifikacija rizika
Kardiohirurgija, iako novija hirurška disciplina, uvek je bila predmet velikog interesovanja medicinske ali i opšte javnosti. Uporedo sa njenim razvojem, sve aktuelnije postajalo je i pitanje objektivne ocene rezultata operativnog lečenja kardiovaskularnih bolesnika. Najpre je, osamdesetih godina dvadesetog veka, uveden kriterijum za ocenu rezultata koji se bazirao na proceni smrtnosti 30 dana od datuma operacije tzv. postoperativna smrtnost. Primena ovog kriterijuma dovela je do napretka u odnosu na praćenje rezultata i poređenje kvaliteta rada kako kardiohirurških ustanova ustanova tako i svakog kardiohirurga. Međutim, objektivnost u evaluaciji rezultata nije na taj način postignuta. Objektivna ocena rezultata i poređenje između ustanova u kojima se vrše kardiohirurške intervencije nisu mogući ako se ne uzme u obzir preoperativno stanje svakog pacijenta posebno. U prvim pokušajima, nekoliko studija analiziralo je uticaj različitih faktora rizika na ishod operativnog lečenja.
Danas postoje različiti sistemi za evaluaciju retultata kardiohirurškog lečenja. U Evropi i kod nas najpoznatiji je EvroSKOR - EuroSCORE (European System for Cardiac Operative Risk Evaluation). Nastao je je u periodu između 1995. i 1999. godine na osnovu multinacionalne studije iz osam evropskih zemalja i 128 kardiohirurških centara u kojima je operisano 19030 odraslih bolesnika. Na osnovu statističke analize utvrđeno je 17 faktora (9 vezanih za pacijenta, 4 vezana za stanje srca, 4 vezana za operaciju) koji su relevantni, odnosno utiču na postoperativnu smrtnost. EvroSKOR je veoma brzo usvojen i primenjen u mnogim zemljama, najpre u Evropi a kasnije i širom sveta. Prvi rezultati pokazali su da je sistem odličan zbog svoje jednostavnosti i preciznosti u pogledu predviđanja smrtnosti bolesnika 30 dana posle kardiohirurških intervencija. U našoj ustanovi EvroSKOR se rutinski koristi od 2001. godine, a rezultati su pokazali da je, tokom osmogodišnje primene, došlo do značajnih promena u odnosu na profil bolesnika kod kojih je indikovana kardiohirurška intervencija. Naime, postoji trend povećanja prosečne starosti bolesnika, broja udruženim bolesti i pogoršanja preoperativnog kardijalnog statusa. Takođe, uočen je trend porasta prosečne vrednosti EvroSKOR-a. I pored navedenih činjenica rezultati su bili bolji od očekivanih. Studije iz mnogih drugih centara pokazale su da model EvroSKOR-a precenjuju operativni rizik. Mnogobrojni faktori idu u prilog činjenici da je u poslednjoj deceniji došlo do značajnih promena u kardiohirurgiji. To se odnosi na stalno unapređenje invazivnih kardioloških procedura, preoperativnu pripremu bolesnika, anesteziološki pristup, hiruršku taktiku i tehniku i postoperativno lečenje i rehabilitacioni tretman. Navedene promene i napredak u operativnom lečenju mogu poslužiti kao argumeti za objašnjenje zašto je moć predviđanja operativnog rizika EvroSKOR-a dovedena u pitanje.
Najnoviji sistem za evaluaciju rezultata operativnog rizika u kardiohirurgiji, EvroSKOR 2 (EuroSCORE II), kreiran je tokom 2010. godine. Podaci za novi model prikupljani su od početka maja do kraju jula. Projekat je bio multinacionalni i u njemu je učestvovalo više od 300 kardiohirurških centara, a Klinika za kardiohirurgiju IKVBV dala je doprinos projektu unosom relevantnih podataka za preko od 300 bolesnika. Ovaj model definisao je nove i relevantne, a eliminisao neke stare faktori rizika, u skladu sa najnovijim dostignućima u kardiohirurgiji. Promovisan je na Evropskom kongresu karditorakalnih hirurga, u Lisabonu 2011. Godine, a uveden u rutinsku upotrebu 2012. godine.

Radiološka i imidžing dijagnostika
Odeljenje sa radiološku i imidžing dijagnostiku je osnovano 2010 godine i u njemu posao obavlja 4 radiologa. Ovo odeljenje funkcioniše u okviru odeljenja za invazivno hemodinamsko ispitivanje klinike za kardiologiju. Godišnje se u odeljenju za radiološku i imidžing dijagnostiku uradi preko 3000 pregleda (CT, ultrazvučni i RTG pregledi).
Opremnjeni smo CT aparatom najnovije generacije (128-slajsni Siemens somatom "Dual Source" CT aparat sa kardiovaskularnim softverom). Specijalizovani smo za CT srca i koronarnih krvnih sudova, kao i za sve vrste CT angiografija koji predstavljaju najnovija dostignuća u oblasti CT dijagnostike jer omogućavaju da se minimalno invazivnim prisutom načini najpreciznija dijagnostika stanja krvnih sudova.
Pored standardnih radioloških procedura, odeljenje za radiološku i imidžing dijagnostiku instituta za kardiovaskularne bolesti u Sremskoj kamenici posebno je specijalizivano za izvođenje dijagnostičkih procedura kao što su:
CT koronarografija je neinvazivna dijagnostička metoda koja omogućava direktan prikaz srca i koronarnih arterija.
MSCT koronarografija ima visoku osetljivost i negativnu prediktivnu vrednost. Daje izuzetno precizne podatke o anatomskom stanju koronarnih krvnih sudova.Ova procedura sa sigurnošću isključuje koronarnu bolest srca i omogućava dijagnostiku neinvazivnom metodom te ujedno smanjuje broj invazivnih koronarografija.
Nalaz služi kardiologu u određivanju daljnjeg postupka s bolesnikom (medikamentozna terapija ili intervencija – implantacija stenta ili hiruska revaskularizacija miokarda aorotkoronarnim bajpas graftovima).U odnosu na invazivnu koronarografiju ugodnija je za bolesnike, nije potrebna hospitalizacija i ne izaziva komplikacije jer nema uboda u arteriju i uvođenja katetera u krvne sudove i srce.
CT angiografija je neinvazivna metoda prikaza aorte, krvnih sudova glave, vrata, trupa i ekstremiteta. Indikacija za pregled postavlja se na temelju kliničke slike te doplerske analize krvnih sudova. Pregled se radi uz intravensku primenu kontrastnog sredstva putem automatskog injektora.
Istraživanja i projekti
Kompletno osoblje odeljenja za radiolosku i imidzing dijagnostiku uključeno je u međunarodni projekat "Discharge" koji ima za cilj uvođenje MSCT koronarografije u standardne dijagnostičke metode srca i koronarnih krvnih sudova.
Planovi
S obzirom na visoke tehničke mogućnosti(128-slajsni Siemens somatom "Dual Source" CT aparat sa kardiovaskularnim softverom) i edukovanost osoblja planiramo da u bliskoj budućnosti postanemo vodeća ustanova u CT dijagnostici kardiovaskularnih bolesti.
Pacijenti podobni za CT koronarografiju
- Pacijenti sa suspektnom koronarnom bolesti i umerenim do visokim rizikom, ali s atipičnim anginoznim simptomima,
pacijenti sa neodređenim rezultatom ergometrije ili drugog stress testa, pacijenti koji nisu u mogućnosti da urade stress-test,
pacijenti sa neuobičajenim simptomima koronarne bolesti, ali niskog do umerenog rizika (mladje osobe), pacijenti sa kompleksnim urođenim srčanim manama uključujući koronarne anomalije, anomalije velikih krvnih sudova, srčanih šupljina i zalistaka pacijenti sa akutnim bolom u grudima, niskim do umerenim rizikom za nastanak koronarne bolesti, bez promenana u EKG-u i negativnim biohumoralnim sindromom, evaluacija koronarnog statusa kod pacijenata s nedavnim početkom popuštanja srcane funkcije jasne etiologije, neinvazivni maping koronarnog stabla uključujući arterije mamarije interne pre hirurške revaskularizacije miokarda.
- CT koronarografija je vrlo korisna i kao metoda za praćenje stanja operisanih bolesnika i pacijenata sa bypass-om, kod kojih je bezbednije proveravati prohodnost graftova uz pomoć skenera nego koronarografijom.
- Pacijenti sa valvularnom bolesti kod kojih ne postoje promene u EKG-u i kod kojih se ne ocekuje koronarna bolest.
- Preoperativna priprema bolesnika za reoperativni zahvat (evaluacija odnosa srcanih struktura, aorte i graftova sa sternumom).
Priprema pacijenata
1. 4 h pre pregleda ne konzumirati kafu, crni/zeleni čaj, čokoladu ili kakao.
2. Ranije prepisana kardiološka terapija (naročito ona za sniženje frekvence) se pije kao što je uobičajeno
Kontraindikovani pacijenti za CT koronarografiju su pacijenti sa poremećajem srčanog ritma kao i pacijenti sa alergijom na jodni kontrast.

Bol
Bićete operisani.
Da bi Vas što bolje upoznali sa dogadjajima koji Vas očekuju, susret sa anestezijom, koja je potrebna za operaciju ili dijagnostični pregled, pripremili smo kratko objašnjenje.
Pokazalo se da su uspesi lečenja mnogo bolji, ukoliko je pacijent dobro obavešten o procesu i postupcima anestezije i kada konstruktivno saradjuje sa lekarom i ostalim medicinskim osobljem. Upoznavanje sa anesteziološkim postupcima i mogućnostima razgovora sa anesteziologom, odagnaće strah i sumnje povezane sa anestezijom. Ukoliko su ostala otvorena pitanja ili dileme u vezi sa Vašom anestezijom, možete da upitate anesteziologa za naredna objašnjenja.
Anestezija je privremeno stanje tokom kojeg bolesnik ne oseća bol, a njegove životne funkcije su pod pažljivim nadzorom i podešene na takav način, da hirurg može da izvede operaciju.
U toku opšte anestezije bolesnik je u stanju sličnom dubokom snu. Svest je privremeno i kontrolisano isključena, bolesnik se ne pomera, ne oseća ništa, pa ni bol. Anestetici se daju kroz venu, ili se zajedno sa kiseonikom udišu preko maske ili cevčice (tubusa). Uvođenje u anesteziju traje kratko, do nekoliko minuta. Ako ste dobili premedikaciju početka anestezije se nećete ni sećati. Kada utonete u san, anesteziolog će stalno pratiti vaše stanje i nastaviti da vam daje različite lekove (anestetike - da biste i dalje bili u anesteziji, lekove za uklanjanje bola, relaksaciju mišića, antibiotike, lekove koji sprečavaju pojavu mučnine i povraćanja, infuzije tečnosti). Sve vreme, pre, tokom i nakon anestezije bolesnik udiše kiseonik. Anesteziolog će izabrati koji način disanja je najsigurniji za vas tokom operacije. Tokom operacije je neophodno da se primene mišićni relaksanti koji potpuno zaustavljaju disanje. U tom slučaju anesteziolog će koristiti ventilator – mašinu koja će disati umesto vas za vreme operacije. Na kraju operacije anesteziolog će prekinuti davanje anestetika i kada bude siguran da je Vase stanje zadovoljavajuće bićete premešteni iz operacione sale.
Posle operacije probudićete se na odeljenju za intenzivno lečenje. Tu će Vas lečiti lekari -intenzivisti i negovati medicinske sestre. Na odeljenju za intenzivno lečenje vaša će rodbina biti svakodnevno obaveštavana o vašem zdravstvenom stanju. Ponekad neki pacijenti osećaju suvoću u ustima, boli ih grlo, i imaju pojačan nagon na kašalj.Takve pojave su uglavnom posledica anestezije ili vrste operacije koja je obavljena a može biti i rezultat pacijentove specifčne reakcije.
Određeni stepen bola, svraba,peckanja, osećaja zatezanja i odumrlosti oko rane sasvim su normalna propratna pojava operacije, međutim, bol nipošto ne bi smela nalikovati onoj koju ste iskusili pre same operacije.
Lečenje bola nakon operacije je veoma važno zato što sprečava patnju, olakšava i ubrzava oporavak. Anesteziolog će sa vama razmotriti različite mogućnosti za otklanjanje bola pre operacije. Nekim bolesnicima je potrebno više lekova za uklanjanje bola.

Patohistološka dijagnostika
Bolesti srca i krvnih sudova su odgovorne za više stope oboljevanja i umiranja od bilo kojih drugih kategorija bolesti čoveka. Mnoge od njih za svoju definitivnu dijagnostiku zahtevaju i patohistološku analizu uzoraka tkiva i tkivnih tečnosti dobijenih hirurškim putem, biopsijom, punkcijom itd.
Bolesti krvnih sudova koje zahtevaju patohistološku dijagnostiku su pre svega ateroskleroza koja dovodi do značajnog suženja lumena krvnog suda i mogućeg nastanka infarkta zahvaćenog organa. Takođe od velikog značaja su i vaskulitisi tj. zapaljenja zida krvnog suda koji se dele na neinfektivne i zahvataju:
1. velike krvne sudove (gigantocelularni arteritis, Takajasu arteritis);
2. srednje velike krvne sudove ( poliarteritis nodoza, Kavasakijeva bolest) i
3. male krvne sudove (Vegenerova granulomatoza, Čurg-Štrausov sidrom i mikroskopski poliangitis); i infektivne koji nastaju direktnom invazijom infektivnih agenasa obično bakterija i gljivica.
Ateroskleroza, navedeni vaskulitisi kao i različiti sindromi koji izazivaju poremećaj u sintezi kolagenih i elastičnih vlakana mogu da dovedu i do proširenja lumena krvnog suda što se naziva aneurizma i do cepanja zida krvnog suda što se naziva disekcija i zahtevaju hiruršku intervenciju i definitivnu patohistološku dijgnostiku. Pored opisanih promena na krvnim sudovima se mogu pojaviti i tumori koji mogu biti:
1. benigni (hemangiomi);
2. granično maligni (Kapošijev sarkom, hemangioendoteliom);
3. maligni (angiosarkom, hemangiopericitom); i za čiju definitivnu dijagnozu je neophodna patohistološka analiza uzorka tumora.

Bolesti srca koje zahtevaju patohistološku dijagnostiku su pre svega bolesti srčanih zalistak od kojih su najčešće kalcifikantna stenoza aortnog zalistka, miksomatozna degeneracija mitralnog zalistka, infektivni endokarditis i reumatska bolest srca koja pored zalistaka može da zahvati i sam srčani mišić. Ovde spadaju i bolesti samog srčanog mišića koje se nazivaju kardiomiopatije i za čiju dijagnostiku je neophodna biopsija srčanog mišića. Te bolesti predstavljaju raznoliku grupu u kojoj se nalaze zapaljenski poremećaji (miokarditis), imunološke bolesti (npr. sarkoidoza), sistemski metabolički poremećaji (npr. hemohromatoza), mišićne distrofije i genetski poremećaji u srčanim mišićnim ćelijama. Ponekad su kardiomiopatije nepoznate etiologije i tada se nazivaju idiopatske. One se mogu podeliti i na primarne – kod kojih je bolest ograničena samo ili predominantno na srčani mišić i sekundarne – kod kojih je srce zahvaćeno u sklopu multiorganskog poremaćaja. Više klinički orijentisana, fukcionalna klasifikacije deli kardiomiopatije u tri grupe:
1. dilataciona kardiomiopatija (idiopatska, alkohol, peripartalna, genetska, miokarditis, hronična anemija, doksorubicin – adriamicin);
2. hipertrofična kardiomiopatija (genetska, Fridrihova ataksija, bolesti nakupljanja, deca majki dijabetičara);
3. restrikciona kardiomiopatija (idiopatska, amiloidoza, hemohromatoza, sarkoidoza, fibroza uzrokovana radijacijom).
U srcu takođe mogu da se jave i tumori koji nisu tako česti a mogu biti maligni i benigni i primarni i sekundarni – metastatski tumori. Većina tumora srca je benigna i pet najčešćih čini 80% do 90% svih tumora srca. Po opadajućem redosledu učestlosti su to: miksomi, fibromi, lipomi, papilarni fibroelastomi i rabdomiomi. Najznačajniji primarni maligni tumor srca je angiosarkom. Sekundarni – metastatski tumori srca takođe su retki i po opadajućem redosledu učestalosti su to karcinomi pluća, limfomi, karcinomi dojke, leukemija, melanoma, karcinomi jetre i debelog creva. Svi navedeni tumori za tačnu dijagnostiku zahtevaju patohistološku analizu.
Biopsija srca radi se i kod pacijenata sa transplantiranim srcem u cilju procene odbacivanja transplantiranog organa i planiranja adekvatne imunosupresivne terapije da do toga ne bi došlo.
Pored bolesti samog srčanog mišića i bolesti perikarda ponekad zahtevaju patohistološku analizu. Tu se pre svega misli na akutna i hronična nespecifična i specifična zapaljenja perikarda – perikarditise. U sklopu ovih zapaljenja mogu da se pojave i izlivi u perikardnu duplju (serozni, fibrinozni, gnojni i hemoragični) za čiju dijagnostiku je neophodna citopatološka analiza. Perikardni izlivi mogu da se jave i bez zapaljenskih procesa u perikardu, pre svega kod hronične zastojne insuficijencije srca, hipoalbuminemije, malignih tumora, rupture komore usled infarkta srca ili disekcije aorte itd.

Disekcija aorte
Disekcija aorte predstavlja ozbiljno zdravstveno stanje, kod kojeg puca unutrašnji sloj zida aorte, velikog krvnog suda koji izlazi iz srca. Tada krv pojuri kroz rascep, dovodeći do raslojavanja (disekcije) unutrašnjeg i središnjeg sloja aortnog zida. U slučaju da krv probije i spoljašnji sloj zida, disekcija aorte je često smrtonosna.
Ovo stanje je relativno retko. Najčešće se javlja kod muškaraca u 7. i 8. deceniji života. Simptomi disekcije aorte mogu imitirati simptome drugih bolesti, što neretko dovodi do odlaganja postavljanja prave dijagnoze. Međutim, kada se rano detektuje i leči, šanse za preživljavanje se znatno povećavaju.
Simptomi
Simptomi disekcije aorte mogu sličiti onima kod drugih srčanih problema, kao što je srčani udar. Ti tipični simptomi i znaci uključuju:
Iznenadni snažan bol u grudima ili u gornjem delu kičme, često opisivan kao osećaj cepanja ili kidanja, sa širenjem u vrat ili niz kičmu;
Gubljenje svesti;
Nedostatak daha;
Iznenadne poteškoće sa govorom i vidom, slabost ili paraliza jedne strane tela, slično kao kod šloga;
Slab puls u jednoj ruci, u poređenju sa drugom.
Kada se javiti lekaru?
Ako imate znake ili simptome takvog snažnog bola, gubitak svesti i daha sa simptomima šloga, hitno pozovite 194! Ovi znaci i simptomi ne znače uvek ozbiljan problem, ali ih je najbolje što pre proveriti. Rano uočavanje i lečenje mogu Vam spasiti život!
Uzroci
Disekcija aorte nastaje u oslabljenim delovima njenog zida. Hronično povišen krvni pritisak oštećuje tkivo aorte, i time je čini podložnijom za nastanak pukotine. Može se desiti i da ste rođeni sa stanjem koje se povezuje sa oslabljenom i uvećanom aortom, kao što su Marfanov sindrom, bikuspidni (dvolisni) aortni zalistak ili druga, ređa stanja povezana sa slabljenjem zidova krvnih sudova. Retko, disekciju može izazvati trauma (povreda) grudnog koša, najčešće prilikom saobraćajnih nesreća.
Najčešći i najopasniji tip disekcije aorte je onaj kada dolazi do pucanja zida njenog početnog, uzlaznog dela, neposredno nakon izlaska iz srca, sa ili bez zahvatanja silaznog (daljeg) dela aorte. Drugi, u manjoj meri opasan tip disekcije je onaj koji zahvata samo silazni deo aorte.
Faktori rizika
Najveći rizik za nastanak disekcije aorte predstavljaju:
- Nekontrolisan visok krvni pritisak (hipertenzija);
- Ukrućivanje arterija (ateroskleroza);
- Oslabljene ili arterije sa ispupčenjem (aneurizma);
- Defekt aortnog zaliska (bikuspidni aortni zalistak);
- Urođeno suženje segmenta aorte (koarktacija aorte).
Određene genetske bolesti povećavaju rizik za nastanak aortne disekcije, uključujući:
- Tarnerov sindrom. Povišen krvni pritisak, srčani problemi, kao i brojne druge zdravstvene komplikacije mogu nastati usled ove bolesti.
- Marfanov sindrom. Ovo je stanje kod kojeg slabe vezivna tkiva, koje čine potporu mnogih struktura organizma. Osobe sa ovim sindromom imaju porodičnu istoriju aneurizme (proširenja i istanjenja) aorte i drugih krvnih sudova.
- Drugi poremećaji vezivnog tkiva. Tu spadaju Elers-Danlos sindrom, grupa poremećaja vezivnog tkiva, okarakterisana pojavom modrica po koži, oslabljenim zglobovima i fragilnim krvnim sudovima; kao i Lois-Dic sindrom, sa izuvijanim arterijama, pogovoto u vratu.
- Zapaljenska ili infektivna stanja. Tu spadaju arteritis džinovskih ćelija, odnosno zapaljenje arterija; kao i sifilis, polno prenosiva infekcija.
Drugi potencijalni faktori rizika su:
- Pol. Muškarci imaju dvostruko veću incidencu disekcija aorte.
- Starost. Incidenca disekcije aorte ima pik pojave u 7. i 8. deceniji života.
- Zloupotreba kokaina. Ova droga može biti faktor rizika za nastanak disekcije aorte, jer privremeno podiže krvni pritisak.
- Trudnoća. Retko se disekcija aorte javlja kod inače zdravih trudnica.
- Dizanje tegova. Bavljenje ovim sportom povećava rizik za nastanak disekcije aorte, povećavanjem krvnog pritiska tokom treninga.
Komplikacije
Disekcija aorte može dovesti do:
- Smrti usled unutrašnjeg krvarenja;
- Oštećenja organa, kao što je zatajenje rada bubrega ili smrtonosno oštećenje creva;
- Šloga;
- Oštećenja aortnog zaliska (aortna regurgitacija) ili pucanja u srčanu kesu (tamponada srca).
Testovi i dijagnostika
Uočiti disekciju aorte može biti nezgodno zbog činjenice da su njeni siptomi slični onima kod raznih zdravstvenih problema. Ono što lekarima budi sumnju je najčešće:
- Iznenadan osećaj snažnog bola u grudima ili leđima;
- Uvećanje senke aorte na RTG snimku;
- Značajna razlika u krvnom pritisku među rukama.
Iako ovi znaci i simptomi sugerišu postojanje disekcije aorte, uglavnom su neophodne druge, osetljivije metode dijagnostike. Najčešće korišćene su:
- Transezofagealna ehokardiografija (TEE). Upotreba ultrazvučnih talasa za stvaranje slike srca. TEE je posebna vrsta ehokardiografije, kod koje se sonda plasira u jednjak, iza srca i aorte, time dajući detaljniju sliku nego standardni (transtorakalni) ehokardiogram.
- Kompjuterizovana tomografija (CT). CT koristi seriju RTG slika za stvaranje slike tela. CT grudnog koša je zlatni standard u dijagnostici disekcije aorte, pogotovo sa upotrebom kontrasta, kojim se poboljšava uvid u stanje srca, aorte i ostalih krvnih sudova.
- Magnetna rezonanca angiogram (MRA). MRA koristi magnetno polje i pulseve radio talasa za stvaranje slike krvnih sudova u telu.

Lečenje i lekovi
Hitan tretman je neophodan! Terapija se svodi na hirurgiju ili lekove, u zavisnosti od toga koji deo aorte je zahvaćen.
Hirurško lečenje predstavlja uklanjanje što je moguće većeg segmenta oštećenog dela aorte (pogotovo mesto rascepa) i rekonstrukciju tog dela upotrebom sintetičkog cevastog grafta. Ukoliko je oštećen i aorti zalistak, obavlja se i njegova rekonstrukcija ili zamena veštačkim. Ukoliko je disekcija po tipu zahvatanja samo silaznog dela aorte, lečenje se može izvršiti i plasiranjem stenta (strukture sa žičanom mrežom) u oštećeni deo aorte.
Terapija lekovima se svodi na obaranje krvnog pritiska i smanjenja osećaja bola. Ova terapija nije definitivna, i koristi se za stabilizaciju stanja pacijenta pre operacije, odnosno za sprečavanje širenja disekcije u do tada neoštećene segmente aorte. Uloga lekova je značajna i nakon hirurškog lečenja, kako bi se doživotno ograničavao nivo krvnog pritiska.
Prevencija
Evo nekoliko saveta kako da smanjite rizik od nastanka disekcije aorte:
- Kontrola krvnog pritiska. Ukoliko imate povišen krvni pritisak, nabavite aparat za samostalno merenje njegovih vrednosti;
- Nemojte pušiti! Ukoliko pušite, preduzmite mere za odvikavanje.
- Težite idealnoj telesnoj težini. Vodite ishranu sa što manje soli, dosta voća, povrća i integralnih žitarica. Budite fizički aktivni.
- Vezujte pojas u saobraćaju. Time smanjujete mogućnost povrede grudnog koša.
- Sarađujte sa Vašim lekarom. Ukoliko u porodici imate istoriju disekcije aorte, bolesti vezivnog tkiva ili bikuspidni (dvolisni) aortni zalistak, recite to svom lekaru. Ako imate aneurizmu aorte, raspitajte se kod svog lekara koliko često morate da idete na kontrole, kao i da li Vam je neophodno hirurško zbrinjavanje. Ukoliko imate genetsko stanje koje povećava rizik od nastanka disekcije aorte, Vaš lekar Vam može preporučiti lekove, čak i ako imate normalan nivo krvnog pritiska.

Šta je srčana slabost?
Srčana slabost (srčana insuficijencija) je stanje koje nastaje zbog poremećaja strukture ili funkcije srca koje ga onemogućavaju da zadovolji potrebe organizma za kiseonikom, neophodne za izbalansirani metabolizam perifernih tkiva. Uzroci smanjene pumpne sposobnosti srca mogu biti npr. srčani infarkt, angina pektoris, visok krvni pritisak, aritmija, mane srčanih zalistaka, bolest srčanog mišića i preterana konzumacija alkohola. U nekim slučajevima nemoguće je sa sigurnošću odrediti šta je prouzrokovalo srčanu slabost. Smanjenje pumpne funkcije srca dovodi do aktivacije kompenzatornih kardijalnih i ekstrakardijalnih mehanizama i niza hemodinamskih, bubrežnih, neurogenih i hormonalnih poremećaja.
Srčana slabost je ozbiljno stanje koje najčešće zahteva doživotno lečenje. Prognoza zavisi od stepena srčane slabosti, od starosti osobe i eventualnog postojanja drugih bolesti. Tokom poslednjih godina, prognoze su poboljšane zahvaljujući boljem tretmanu i efikasnijim lekovima.
Zašto se dobija srčana slabost?
Srčana slabost, zapravo, nije oboljenje samo po sebi, već je rezultat, iz jednog ili više razloga, pogoršane pumpne sposobnosti srca.
Najčešći uzroci srčane slabosti:
- koronarna bolest srca: srčani infarkt ili angina pektoris
- visok krvni pritiskak (hipertenzija)
- mane na srčanim zaliscima, koji propuštaju krvi ili kroz koje krv zbog suženja otežano prolazi
- nepravilan srčani ritam (aritmija)
- oboljenje srčanog mišića (kardiomiopatije)
- infekcije srčanog mišića (miokarditis)
- urođene srčane mana
- prekomerna konzumacija alkohola
- posledica neke druge bolesti, kao što su teška anemija, infekcija, plućne bolesti, oboljenje štitne žlezde, dijabetes, nakupljanje gvožđa (hemohromatoza) ili proteina (amiloidoza)

Srčana slabost se karakteriše simptomima koji predstavljaju i upozorenje
Važno je da naučite da prepoznate različite simptome i tegobe koji se mogu javiti kod srčane slabosti. Tako ćete lakše znati šta možete sami da preduzmete kako biste se osećali bolje.
- Nedostatka vazduha je jedan od ranih simptoma, u početnom stadijumu se javlja samo u naporu, a kasnije i u miru, tokom noći ili prilikom ležanja na ravnom. Nastaje zbog toga što srce ne uspeva da pumpa krv ka cilju, što dovodi do toga da se u plućima nakuplja tečnost.
- Kašalj i sviranje u grudima pri disanju sejavlja usled nakupljanja tečnosti u plućima.
- Zamor je posledica nedovoljnog snabdevanja telesnih organa i mišića krvlju i hranljivim materijama. Prvenstveno se primećuje prilikom naprezanja, osoba postaje sve umornija, što često dovodi do neaktivnosti i do slabljenja mišića. Mogu se, takođe, javiti i teškoće sa koncentracijom i pamćenjem.
- Otoci stopala, zglobova i nogu mogu takođe biti znak pogoršanja srčane slabosti, javljaju se kod slabosti desnog srca. Zatim nastaje oticanje jetre i creva što može dati osećaj nadutosti u stomaku, stomačne bolove i mučninu. Nakupljanje tečnosti dovodi do povećane telesne težine i brzih promena težine.
- Ubrzan srčani rad prepredstavlja kompenzatorni mehanizam srca koji nadoknađuje smanjenu snagu mišića i na taj način pokušava da održi potreban protok.
- Žeđ i suva usta su uobičajen problem kod osoba koje pate od srčane slabosti. Žeđ izazivaju i lekovi za izbacivanje tečnosti i sama srčana slabost.
- Inkontinencija urina je uobičajena kod terapije lekovima za izbacivanje tečnosti.
- Često mokrenje noću nije neuobičajeno, tečnost iz otečenih nogu se prilikom nogu preraspoređuje, vraća u cirkulaciju, bubrezi je preuzimaju i izbaciju preko urina.
- Smanjen apetit, mučnina i oslabljena apsorpcija hranljivih materija u crevima mogu dovesti do gubitka telesne težine.
- Suva i krhka koža mogu biti posledica uzimanja lekova za izbacivanje tečnosti.
- Vrtoglavica može imati različite uzroke. Ako se javlja kod ustajanja ili pri stajanju, najčešće je uzrokovana niskim krvnim pritiskom. To može biti posledica srčane slabosti, ali i snižavanja krvnog pritiska do kojeg dovode korišćeni lekovi.
- Strah, uznemirenost i potištenost predstavljaju osećanja koja obično prate srčanu slabost. Nesigurnost u pogledu sopstvene sposobnosti može da dovede do društvene izolacije i usamljenosti.
- Poremećen san je uobičajen kod srčane slabosti, a može imati mnogobrojne različite uzroke.
- Bolovi u grudima mogu da se jave ukoliko je srčana slabost uzokovana srčanim udarom.
Procenite težinu Vaše srčane slabosti
NYHA klasifikacija je zasnovana na težini simptoma i fizičke aktivnosti:
1. Klasa I - Bolesnik nema ograničenja fizičke aktivnosti, uobičajno fizičko opterećenje ne dovodi do zamora,gušenja ili palpitacija (lupanja srca).
2. Klasa II - Postoji manje ograničenje fizičke aktivnosti, bolesnik se oseća dobro kada miruje ali uobičajeneaktivnosti izazivaju zamor, gušenje ili palpitacije.
3. Klasa III - Bolesnik ima značajna ograničenja fizičke aktivnosti, oseća se dobro u mirovanju, ali male uobičajene fizičke aktivnosti dovode do simptoma (tegoba).
4. Klasa IV - Pri najmanjoj fizičkoj aktivnosti javljaju se tegobe ili su simptomi srčane slabosti prisutni u mirovanju, a pogoršavaju se pri najmanjem fizičkom naporu.
Kako se postavlja dijagnoza srčane slabosti?
Dijagnoza se postavlja na osnovu anamneze, istorije bolesti i pregleda pacijenta.
- Analize krvi se korite za procena funkcije jetre, bubrega, štitne žlezde i drugih stanja koja mogu uticati na rad srca. Značajne su analize elektrolita kao i nivo natriuretskog peptide (NT-proBNP) koji je povišen kod postajanja srčane slabosti.
- Rentgen srca i pluća može biti od koristi, pre svega kako bi se isključilo oboljenje pluća. Rentgen srca i pluća može da pokaže i da li je srce uvećano, da li postoji tečnost u plućima i da li postoji povećano opterećenje pluća, tzv. povećanje pritiska u plućima.
- Elektrokardiogram (EKG) pomaže u dijagnostici poremećaja srčanog ritma i oštećenje srca nakon srčanog udara.
- Ultrazvuk (ehokardiografija) je značajan za dijagnostiku srčane slabosti, obogućava da se razlikuje sistolna srčana insuficijencija od dijastolne, gde je srce kruto i nije moguće adekvatno punjenje. Daje uvid u veličinu, oblik, pumpnu funkciju srca, funkciju srčanih zalistaka, omogućava da se utvrdi postojanje oštećenja nakon prebolelog srčanog udara, postajanje anomalija srca ili drugih uzroka srčane insuficijencije.
- Ejekciona frakcija se meri ehokardiografski, kao i tokom nuklearnih testova i srčanog MRI, predstavlja značajan parameter koji se koristi u klasifikaciji srčane insuficijencije i preporukama za lečenje.
- Stres testovi služe za procenu rada srca i krvnih sudova pri naporu. Postoje testovi fizičkim opterećenjem (pokretna traka, ergobicikli) i testovi farmakološkim opterećenjem, kada se lekovi daju intravenski i stimulišu rad srca kao pri naporu. Preko EKG-a se prati ritam, puls, znaci nedostatka kiseonika u krvnim sudovima srca. Spiroergometrijskim testom se preko maske procenjuje sposobnost srca i pluća da preuzmu kiseonik i oslobode ugljen-dioksid.
- Stres testovi su značajni za procenu postojanja oboljenja koronarnih arterija. Takođe daju uvid u toleranciju napora i pomažu u donošenju dugoročne odluke o načinu lečenja.
Ukoliko se želi vizuelizacija srca prilikom testa izvodi se stres ehokardiografija.
- Kompjuterizovana tomografija (CT) i magnetna rezonanca (MRI) se koriste za dijagnozu srčanih oboljenja i pronalaženje uzroka srčane insuficijencije.
- Koronarografijom se identifikuju suženja koronarnih arterija (koje ishranjuju srčani mišić), koja mogu biti uzrok srčane insuficijencije. Pregled može uključivati i ventrikulografiju, radi procene funkcije leve komore.
- Kateterizacija desnog srca sekoristi za merenje pritiska u desnim srčanim šupljinama srca i krvnim sudovima plućne cirkulacije, što se koristi u dijagnostici urođenih srčanih mana, bolesti srčanih zalistaka, bolesti perikarda, u određenim bolestima srčanog mišića, stanju šoka.
- Biopsija srca može da služi u dijagnostici dređenih vrsta bolesti srčanog mišića koje uzrokuju srčanu insuficijenciju.

Kako se leči srčana slabost?
Savremeno lečenje srčane slabosti ima za cilj da produži preživljavanje, da omogući pacijentu da se bolje oseća i da smanji potrebu za hospitalizacijom.Lekovi, različita pomoćna sredstva i menjanje životnih navika su važan deo lečenja.
Lečenje lekovima
Zavisno od simptoma koristi se različiti lekovi, a najčešće je potrebna kombinacija više lekova.
- ACE inhibitori (inhibitori angiotenzin-konvertujućeg enzima) pomažu kod postojanja sistolne srčane insuficijencije, utiču na dužinu i kvalitet života.
- Blokatori angiotenzin II receptora imaju mnoge efekte kao ACE inhibitori i mogu biti alternativa za ljude koji ne tolerišu ACE inhibitore.
- Beta blokatori ne samo da usporavaju otkucaje srca i snižavaju krvni pritisak, nego ograničava i poboljšava oštećenja srca nakon prebolelog srčanog udara. Takođe smanjuju rizik od pojave poremećaja ritma I iznenadne srčane smrti. Beta blokatori umanjuju znakove i simptome srčane insuficijencije, poboljšavaju rad srca i utiču na dužinu života.
- Diuretici izazivaju češće mokrenjem i sprečavaju nakupljanje tečnosti u telu. Obzirom na diuretici mogu da uzrokuju gubitak kalijuma i magnezijuma, potrebno je pratiti nivo kalijuma i magnezijuma u krvi putem redovnih analiza krv i popotrebi unostiti suplemente ovih minerala.
- Antagonisti aldosterone (spironolakton i eplerenon) su diuretici koji štede kalijum, koji takođe imaju dodatna svojstva koja mogu da pomognu ljudima sa teškim sistolnog srčane insuficijencije da žive duže.Za razliku od nekih drugih diuretika, spironolakton i eplerenon mogu da podignu nivo kalijuma u krvi do rizičnog nivoa, pa je potrebno obratiti pažnju na unos hrane koja jebogata kalijumom.
- Inotropi su lekovi koji se koriste intravenski u bolničkim uslovima, kod osoba sa teškom srčanom insuficijencijom, u cilju poboljšanja pumpne funkcije srca i održavanje krvnog pritiska.
- Digoksin, poznat i kao digitalis, povećava snagu srčanih mišićnih kontrakcija. Takođe, može da uspori otkucaje srca, smanjuje simptome sistolne srčane insuficijencije.Koristi se kod postojanja poremećaja ritma, kao što je atrijalna fibrilacija.
Hirurgija i medicinski uređaji
Operacija se može preporučiti za lečenje osnovne bolesti koja je dovela do srčane insuficijencije.
- Operacija premošćavanja suženih krvnih sudova srca (koronarna bajpas operacija) kod koronarne bolesti srca
- Operacija zalistaka srca kod postojanja srčane mane
- Ventrikuloplastika – operativno odstranjivanje dela zida leve komore koji je slabo pokretan, čime se povećava kontraktilnost srca
Implantabilni kardioverter-defibrilatori (ICD) je uređaj sličan pejsmejkera, prati srčani ritam i u slučaju pojave malignih poremećaja ritma isporukom šoka uspostavnja normalan ritam.ICD može da funkcioniše kao pejsmejker i ubrzava rad srca ukoliko je potrebno.
Resinhronizacija terapija (CRT), ili biventrikularni pejsing šalje električne impulse u levu i desnu komoru, čime povećavaju efikansnost srčane kontrakcije što dovodi do smanjenja simptoma. Često se biventrikularni pejsmejker kombinuje sa ICD kod osobe sa srčanom insuficijencijom.
Mehanički uređaji (balon pumpa, VAD - ventricular assist device, veštačko srce) se koriste za podršku funkcije srca i protok krvi kod ljudi koji imaju oslabljeno srce. VAD može da se koristi za kratkoročnu upotrebu, tipično za pacijente koji se oporavljaju od srčanog udara ili operacije srca, dok su drugi namenjeni za dugotrajnu upotrebu (do nekoliko godina, a u nekim slučajevima i doživotno). Koristi se kod pacijenata koji čekaju transplantaciju, ali i kao alternativa transplantaciji i kod pacijenata koji nisu kandidati za transplantaciju.
Transplantacija srca je potrebna kod postojanja teške srčane insuficijencije gde se lekovima, operacijom i dostupnim uređajima ne može pomoći. Transplantacija srca može dramatično poboljšati preživljavanje i kvalitet života nekih ljudi sateškom srčanom insuficijencijom, međutim, kandidati za transplantaciju moraju čekati odgovarajućeg donora.
Životne navike
Pored lekova i eventualnih pomoćnih sredstava, menjanje određenih životnih navika je od velikog značaja kako zbog smanjivanje rizika, tako i zbog toga što omogućava da se kod stanja srčane slabosti bolje osećate.
Posao
U većini slučajeva, srčana slabost može da se kontroliše i leči tako da osoba može da nastavi da radi kao i obično. Stepen srčane slabosti, kao i zahtevi posla, dovode do toga da može da bude potrebno prilagođavanje radnog vremena ili zamena napornih radnih zadataka.
Fizička aktivnost
Fizička aktivnost je važna dopuna medicinskom lečenju.Međutim, fizičku aktivnost treba prilagoditi dnevnoj kondiciji.Tokom prvih nedelja nakon postavljanja dijagnoze i uvođenja lekova, treba izbegavati veća fizička naprezanja.Stepen fizičkog naprezanja treba povećavati postepeno. Takođe je važno osluškivati signale tela i utvrditi kako telo reaguje na naprezanje.
U slučaju srčane slabosti vežbanjem se najčešće ne može ojačati oštećeni srčani mišić, ali se može postići veća izdržljivost ostalih mišića jer se tako kiseonik i hranljive materije u krvi efikasnije iskorišćavaju. Efekat se obično primećuje na osnovu poboljšane radne sposobnosti i boljeg opšteg stanja. Pogodne fizičke aktivnosti su šetnje, rad u bašti i treniranje u bazenu. Možete da probate da trenirate i kod kuće, npr. vozeći sobni bicikl ili trenirajući mišiće uz pomoć gumene trake. Najvažnije je da vam trening prija i da ga izvodite tempom koji vam odgovara.
Ishrana
Kod stanja srčane slabosti se preporučuje normalna ishrana.Uvek treba izbegavati velike obroke jer oni dodatno opterećuju srce.So vezuje tečnost u telu i povećava osećaj žeđi.Kod lake i umerene srčane slabosti obično nisu potrebne veće promene u pogledu količine soli u hrani.Ali izbegavajte da hranu iz navike dodatno solite.Gojaznost otežava cirkulaciju i opterećuje organe, pa čak i srce.Smanjenje telesne težine omogućiće vam da se osećate bolje, i ublažiće simptome srčane slabosti.Međutim, težinu treba smanjivati pažljivo. Da bi se smanjila telesna težina treba jesti manje, ali treba birati hranu bogatu hranljivim materijama koja zasićuje, i treba se redovno kretati. Posebno izbegavajte masnoće koje se nalaze u mleč- nim proizvodima i mesnim prerađevinama.Teška srčana slabost može da prouzrokuje probleme u vidu velikog gubitka težine.Tada je neophodna hrana posebno bogata hranljivim materijama.
Redovno zapisujte težinu, ako se vaša težina iznenada poveća za više od 2 kg u odnosu na normalnu težinu, to može biti rani znak nakupljanja tečnosti u organizmu. Naučite uz pomoć lekara/medicinske sestre da dozirate svoje lekove za izbacivanje tečnosti, polazeći od svoje težine i od toga kako se osećate.

Alkohol
Kod srčane slabosti prouzrokovane alkoholom, neophodno je potpuno uzdržavanje od alkohola jer alkohol ima negativan uticaj na srčani mišić što može da pogorša pumpnu sposobnost srca. Kod ostalih oblika srčane slabosti, treba izbegavati alkohol u preteranim količinama.Alkohol, takođe, može doprineti određenim poremećajima srčanog ritma.
Prestanak pušenja
Prestanak pušenja je izuzetno preporučljiv. Nikotin dovodi do skupljanja krvnih sudova što povećava otpor koji srce treba da savlada. Ugljenmonoksid u duvanskom dimu zauzima mesto kiseonika u krvi zbog čega dolazi do daljeg pogoršanja već ionako smanjenog dovoda kiseonika. Duvanski dim ima i druge štetne efekte, što dovodi do skupljanja masti i zakrečenja krvnih sudova. To povećava rizik od stvaranja krvnih ugrušaka. Postoji pomoć koja se pruža u cilju uspešnog prestanka pušenja. Jedna od mogućnosti je da se tokom prelaznog perioda koristi zamena za nikotin (npr. flasteri).
Vožnja automobila
Većina osoba koje pate od srčane slabosti, može da nastavi da vozi automobil kao i obično. Osobe koje su imale nesvestice i gubitke svesti prouzrokovane poremećenim srčanim ritmom, treba, međutim, da razgovaraju sa svojim lekarom o tome da li je preporučljivo da nastave da voze automobil.
Seksualnost
Ne postoje razlozi za uzdržavanje od seksualnih aktivnosti kod stanja srčane slabosti. Međutim, ovo stanje može da utiče i na želju i na sposobnost. Smanjena seksualna aktivnosti/impotencija pogađa veliki deo kako žena, tako i muškaraca.Tome mogu da doprinesu i lekovi. Ukoliko postoji potreba, mogu se primenjivati različiti lekovi protiv impotencije. Ne ustručavajte se da razgovarate sa svojim lekarom ili medicinskom sestrom ako imate nekih pitanja.
Vakcinacija
Infekcije mogu da pogoršaju stanje srčane slabosti i zbog toga se svake godine treba vakcinisati protiv gripa. Vakcinu treba primiti pre nego što sezona gripa počne, dakle, krajem oktobra ili početkom novembra jer je potrebno nekoliko nedelja da bi vakcina počela da deluje. Vakcinacija mora da se ponavlja svake godine jer zaštita traje najduže godinu dana. Postoje i vakcine protiv upale pluća.
Miran san
Izbegavajte kafu, alkohol i velike obroke neposredno pred odlazak u krevet. Izbegavajte duže spavanje preko dana i pojačajte fizičku aktivnost. Redovno kretanje može pozitivno da utiče na san. Neka u sobi u kojoj spavate bude sveže. Podignuto uzglavlje smanjuje opterećenje srca, a samim tim i otežano disanje. Ako hrčete ili imate druge probleme sa spavanjem, proverite da li imate sleep apneu. Takođe, razmotrite vremene za uzimanje lekova, posebno diuretika, kako bi smanjili potrebu za mokrenjem tokom noći.
Putovanja
Ako se srčana slabost kontroliše i ako je stabilna, nije nikakav problem putovati. Ako pre odlaska na put dobijete nove simptome ili se postojeći simptomi pogoršaju – konsultujte svog lekara. Ako imate ugrađen pejsmejker ili unutrašnji automatski defibrilator, sigurnosna kontrola na aerodromu može da reaguje na njih. Ni sigurnosna kontrola, ni let avionom, međutim, neće uticati na vaš pejsmejker/defibrilator. Ukoliko putovanje dugo traje, postoji rizik od oticanja nogu zbog dužeg sedenja. Dobro je da koristite kompresivne čarape koje sprečavaju oticanje nogu i da pokušate da se krećete po kabini. Ne zaboravite da na put ponesete sve svoje lekove kojih ćete imati dovoljno za ceo boravak i za još dodatna dva dana u slučaju kašnjenja u povratku.
Atrijalna fibrilacija
Atrijalna fibrilacija (apsolutna aritmija, fibrilacija pretkomora) je poremećaj srčanog ritma, obično povezan sa oboljenjima kao što su srčana slabost, koronarna bolest, oboljenja srčanih zalistaka, šećerna bolest i povišen krvni pritisak. Karakteriše je nepravilan srčani ritam, a njene manifestacije se kreću u širokom rasponu, od potpuno asimptomaskih oblika do kardiogenog šoka i teških cerebrovaskularnih komplikacija.
Dijagnoza se postavlja na osnovu anamneze, kliničke slike i elektrokardiografskog pregleda, dok ehokardiografija igra značajnu ulogu u proceni stanja srčanog mišića, srčanih zalistaka i detekcije prisustva tromba u srčanim šupljinama.
Kod atrijalne fibrilacije, u elektrokardiografskom zapisu, se obično nalaze odsustvo P talasa, različiti QRS kompleksi, različito trajanje R-R intervala, hipertrofija miokarda, blok leve grane Hisovog snopa, preekscitacija i stari ožiljak od prethodnog infarkta miokarda. Tipična srčana frekvenca kod ovih pacijenata se kreće od 110 do 140 udara u minuti.
Epidemiologija atrijalne fibrilacije
Atrijalna fibrilacija se češće javlja kod muškaraca nego kod žena. Obično se javlja u starijem životnom dobu. Rizik od cerebrovaskilarnih komplikacija je veći kod žena nego kod muškaraca.
Najčešći faktori rizika povezani sa atrijalnom fibrilacijom
Značajni faktori za nastanak atrijalne fibrilacije su: starost, konzumiranje alkohola, bolesti respiratornog, endokrinog i nervnog sistema. Postoji izrazita povezanost atrijalne fibrilacije i godina starosti. Koronarna bolest, zbog loše ishrane pretkomora, dovodi do poremećaja električne aktivnosti i remodelovanja pretkomora. Infekcija (preikarditis i miokarditis) dovodi do oštećenja miokrada pretkomora što predstavlja dobru osnovu za nastanak atrijalne fibrilacije.

Simptomi atrijalne fibrilacije
Kod najvećeg broja bolesnika radi se o asimptomatskoj atrijalnoj fibrilaciji. Klinička slika se kreće od potpuno asimptomatske do kardiogenog šoka sa najčešće cerebrovaskularnim komplikacijama. Bolesnici se obično žale na simptome u vidu: lupanja ili peskakanja srca, gušenja, otežanog disanja, brzog zamaranja, vrtoglavice i nesvestice nesvestice, osećaja stezanja u grudima.
Dijagnoza atrijalne fibrilacije
Atrijalna fibrilacija se dijagnostikuje na osnovu uzetih podataka o simptomima bolesnika (anamneza), kompletnog fizikalnog pregleda sa merenjem krvnog pritiska i EKG, kao i laboratorijskih analiza. Često je neophodno pregled dopuniti ehokardiografijom srca, holterom ritma i testom fizičkog opterećenja. U nekim slučajevima zahtevateva se invazivni dijagnostički pristup, odnosno elektrofiziološko ispitivanje plasiranjem katetera u srce.
Lečenje atrijalne fibrilacije
U lečenju atrijalne fibrilacije primenjuju se lekovi (antiaritmici), uz lečenje pridruženih bolesti. Način lečenja i doziranje lekova se određuje za svakog bolesnika individualno. Antiaritmici su potencijalno opasni lekovi i njihova pogrešna primena može rezultirati komplikacijama sa mogućim smrtnim ishodom. Drugi oblici lečenja su nefarmakološke metode lečenja: elektrokonverzija, ugrađivanje elektrostimulatora (pejsmejker i defibrilator), radiofrekventna ablacija i operativno lečenje. Lekovi protiv zgrušavanja krvi (antikoagulantni lekovi) su sastavni deo lečenja atrijalne fibrilacije. Cilj antikoagulantne terapije je sprečavanje tromboembolijskih komplikacija. Ove lekove treba uzimati tačno kako je propisano, a njihov efekat redovno pratiti odgovarajućim laboratorijskim analizama krvi. Vaš lekar će na osnovu laboratorijskih analiza krvi (INR, PT) odrediti koje vrednosti su odgovarajuće za Vas, kao i koliko često ćete ih često proveravati i koju dozu antikoagulantnih lekova uzimati.
Prognoza fibrilacije pretkomora
Bolesnici sa atrijalnom fibrilacijom imaju veći rizik od potencijalno teških komplikacija, u najvećoj meri tromboembolijskih događaja. Pojava atrijalne fibrilacije obično ukazuje na početnu fazu srčane slabosti.
https://youtu.be/HyQjpQf_eME
Šta je CT
Razvoj tehnologije višeslojnog CT-a (MSCT/MDCT) omogućio je detaljno trodimenzionalno prikazivanje kucajućeg srca u toku jednog zadržavanja daha. CT angiografija srca (CT koronarografija) je neinvazivni način da se prikažu zidovi koronarnih arterija i nađu eventualni aterosklerotski plakovi, što pomaže lekaru u određivanju rizika od nastanka srčanog udara.
Od CT koronarografije najviše koristi imaju pacijenti sa:
- suspektnom koronarnom bolesti i umerenim do visokim rizikom, ali s atipičnim anginoznim simptomima,
- pacijenti sa neodređenim rezultatom ergometrije ili drugog stress testa, pacijenti koji nisu u mogućnosti da urade stress-test,
- oni sa neuobičajenim simptomima koronarne bolesti, ali niskog do umerenog rizika,
- kompleksnim urođenim srčanim manama uključujući koronarne anomalije, anomalije velikih krvnih sudova, srčanih šupljina i zalistaka,
- pacijenti s akutnim bolom u grudima, niskim do umerenim rizikom za nastanak koronarne bolesti, bez promena na EKG-u i negativnim biohumoralnim sindromom,
- evaluacija koronarnog statusa kod pacijenata s nedavnim početkom popuštanja srca nejasne etiologije,
- neinvazivni maping koronarnog stable uključujući arterije mamarije interne pre hirurške revaskularizacije miokarda.
- CT koronarografija je vrlo korisna i kao metoda za praćenje stanja operisanih bolesnika i pacijenata sa bypass-om, kod kojih je bezbednije proveravati prohodnost graftova uz pomoć skenera negokoronarografijom.


Šta su stentovi
Kada se na arterijama koje hrane srce (koronarne arterije) razviju suženja koja nastaju kao posledica nagomilavanja masti duž zida krvnog suda, dolazi do smanjenja protoka krvi u određeno područje srca. Nedovoljan dotok krvi u određeno područje srca doprinosi da taj deo srca pati (ishemija), a to se manifestuje pojavom simptoma u vidu bola, stezanja ili pečenja u grudima.
Stentovi: kada, kome, koji?
Ukoliko se bolest ne tretira na vreme može doći do zapušenja krvnog suda i razvoja srčanog udara odnoso infarkta, odumiranja dela srčanog mišića.
Kako lečiti bolest krvnih sudova srca?
Ukoliko vaš lekar na osnovu pregleda i nekih dodatnih dijagnostičkih procedura posumnja da imate bolest krvnih sudova srca, predložiće da se uradi snimanje krvnih sudova srca ili koronarografija.
Šta je snimanje krvnih sudova srca (koronarografija)?
Koronarografija je procedura koja se izvodi u kateterizacionoj sali u lokalnoj anesteziji, preko arterija iz podlaktice ili prepone (najčešće desne strane) plasira se kateter do krvnih sudova srca, a zatim uz pomoć rentgenskih zraka se vrši snimanje. Nalaz koronarografije se odmah analizira od strane lekara u kateterizacionoj sali.
Kakav može biti nalaz koronarografije?
Nalaz može biti potpuno uredan, odnosno krvni sudovi su u potpunosti prohodni bez suženja ili ta suženja mogu biti neznačajna tj. protok krvi kroz arterije nije narušen. Takođe nalaz može biti i takav da se nađu značajna suženja na krvnim sudovima srca koja narušavaju protok krvi (koronarna bolest).
Šta će se uraditi ukoliko se otkrije koronarna bolest?
Ukoliko se na koronarografiji nađu značajna suženja na krvnim sudovima srca u zavisnosti od njihove rasporostranjenosti i težine bolesti može se tretirati ugradnjom stentova ili pak, u težim slučajevima hirurškom revaskularizacijom.

Šta su stentovi i čemu služe?
Stentovi su zapravo male metalne cevčice koje imaju mrežastu strukturu, služe u razbijanju suženja krvnih sudova i očvršćavanju zida krvnog suda omogućavajući tako bolji protok krvi kroz krvni sud.
Kako se stentovi koriste?
Ukoliko je nalaz koronarografije takav da su otkrivena značajna suženja koja su pogodna za tretiranje stentom, intervencija se nastavlja i u krvne sudove srca se plasira manji kateter na kome se nalazi neraširen balon sa stentom na njemu. Kada se balon sa stentom pozicionira u predeo gde se nalazi značajno suženje krvnog suda, balon se duva na veliki pritisak i utiska stent u zid krvnog suda. Prilikom toga razbija se suženje, a stent svojom strukturom osigurava krvni sud da se prilikom toga ne zapuši, ali i da smanji mogućnost za kasnije ponovno stvaranje suženja (sl 1.).
Kakve vrste stentova postoje?
Postoje stentovi koji su čisto metalni (BMS ili bare metal stent), takođe postoje stentovi koji na metalnoj osnovi imaju i lek koji se oslobađa u određenom vremenskom periodu nakon ugradnje stenta (drug eluting stent ili DES). Zajedničko za ove dve vrste je da nakon ugradnje u krvni sud metalna osnova u njemu ostaje za stalno. Postoji i novija generacija stentova čija osnova nije metalna, što omogućava da se stent tokom određenog vremenskog perioda razgradi i u potpunosti nestane (biovascular scaffold ili BVS).
Odluku o tome koji će stent biti ugrađen zavisi od rasprostranjenosti i težine suženja krvnih sudova, a indikaciju postavlja lekar koji vrši intervenciju.
Da li je posle ugradnje stenta neophodno uzimati neke lekove?
Jeste, lekove je neophodno uzimati. Stent je ipak strano telo koje se nalazi u krvnom sudu i da bi se smanjila mogućnost da se on zapuši nephodno je uzimati lekove.
Od lekova se propisuje Aspirin, koji je nephodno uzimati doživotno nakon ugradnje stenta, a uz aspirin se u određenom periodu uzima još jedan lek koji se naziva Clopidogrel, Prasugrel ili Ticagrelor.
Dužina uzimanja Clopidogrela, Prasugrela ili Ticagrelora može biti i do 12 meseci nakon ugradnje stenta, retko i duže, o tome odlučuje lekar.
Bitno je naglasiti da je terapiju lekovima neophodno uzimati svaki dan, jer u slučaju da se jedan od lekova ne popije, značajno se povećava rizik da se stent iznenada zapuši.d


Povišen krvni pritisak
Povišen krvni prtisak (hipertenzija) je sistemska bolest koja za posledicu može imati mnogobrojna oštećenja različitih delova tela. Krv koju srce pumpa kroz organizam nailazi na otpor zidova arterijskih krvnih sudova. Što je veća količina krvi koju srce pumpa i što su arterije uže ili kruće, to je krvni pritisak viši.
Dakle krvni pritisak je određen kako količinom krvi koju srce pumpa, tako i količinom otpora krvnom protoku u arterijama. Postoje dve osnovne grupe povišenog krvnog pritiska.Kod primarne ili esencijalne hipertenzijeuzrok nastanka nije jasno definisan.
Drugu grupu čini sekundarna hipertenzija čiji uzrok nam je poznat, ali su to hipertenzije znatno ređe zastupljene od prvih. Po definiciji povišen krvni pritisak jeste onaj iznad 140/90 mmHg. Sistolni (gornji) krvni pritisak je 140 mmHg i predstavlja rezultat kontrakcije leve srčane komore,a 90 mmHg se označava kao dijastolni krvni pritisak i meri se za vreme relaksacije komore srca kada su aortni zalisci zatvoreni. Kako raste sistolni krvni pritisak, tako raste i učestalost bolesti krvnih sudova srca. Ukoliko ima i dodatnih faktora rizika (povišen holesterol, povišen šećer u krvi, pušenje cigareta, zadebljanje srčanog mišića leve komore), učestalost srčanog udara, ali i moždanog udara (šloga) je još više zastupljena.
Povišen krvni pritisak je stanje koje mora da se leči doživotno. Promena stila života može biti teška, naročito ukoliko nemate tegobe. Ukoliko vam je potrebna motivacija, razmislite o rizicima koje donosi nelečena hipertenzija.
Raspostranjenost povišenog krvnog pritiska
Pretpostavlja se da najmanje svaki deseti stanovnik Srbije boluje od povišenog krvnog pritiska. Nešto je veća učestalost povišenog sistolnog krvnog pritiska u muškaraca. Žene češće razvijaju povišen pritisak posle 65. godine. Da bi se reklo da neko ima povišen krvni pritisak, u tri uzastopna merenja vrednosti krvnog pritiska treba da budu 140/90 mmHg ili više. U dobro poznatoj Framingham studiji studiji ustanovljena je tesna veza arterijske hipertenzije sa starošću, gojaznošću i prekomernom upotrebom alkohola. Isto tako je ustanovljena veza poremećaja vrednosti šećera u krvi i masnoća sa povišenjem krvnog pritiska što je označeno zajedno kao metabolički sindrom. Sa povišenom krvnim pritiskom doveden je u vezu i unos soli. Nažalost, ovo poslednje je često neizbežno u svakodnevnom životu, jer je so prisutna u namirnicama koje svakodnevno kupujemo, kao što je na primer hleb.
Esencijalna hipertenzija - povišen krvni pritisak nepoznatog uzroka
Postoji nekoliko poremećaja koji se nalaze u osoba sa povišenim krvnim pritiskom bez obzira da li je poznatog ili nedovoljno poznatog uzroka. Tu spadaju sistemski otpor krvnih sudova kod povišenja nivoa u krvi jednog bubrežnog hormona pod nazivom renin (latinski ren= bubreg). Zatim na povišen krvni pritisak utiče zapremina krvi koja protiče kroz krvne sudove. Kao treći faktor jeste izbačena količina krvi za vreme kontrakcije srca. Sve ono što utiče na zgrčavanje krvnog suda logično dovodi do njihove krutosti. Ključni faktor cirkulišuće zapremine tečnosti zavisiće od količine soli koja se izbaci putem bubrega. So vezuje vodu i time povećava zapreminu tečnosti u organizmu. Sve ono što povišava izbačenu količinu krvi iz srca (na primer povećana funkcija štitaste žlezde) dovešće do povišenja krvnog pritiska.
Poznavanje proizvodnje ovih regulatornih hormona u organizmu (renina u bubrezima, angiotenzina II) dovelo je do proizvodnje lekova koji snižavaju vrednost ovih supstanci, pa time i vrednost povišenog krvnog pritiska. Isto tako lekovima koji utiču na povećano izbacivanje tečnosti iz organizma dovelo se do normalizacije krvnog pritiska kod onih osoba kod kojih je bio povišen. Ovaj mehanizam bolesti posebno je prisutan kod bolesnika u Africi.
Iako kažemo za esencijalnu hipertenziju da je nepoznatog uzroka, u oko polovine bolesnika raspoznajemo dva karakteristična poremećaja. Kod osoba kod kojih je povišen renin u krvi zapaža se manja količina tečnosti u krvnim sudovima, „suva“ arterijska hipertenzija, ali je prisutna izražena krutost krvnih sudova. Ove oblike hipertenzije uglavnom lečimo lekovima tipa beta blokatora i lekovima iz grupe inhibitora angiotenzin konvertujućeg enzima. Druga grupa su bolesnici sa niskim vrednostima renina koji pokazuju tendenciju zadržavanja soli u organizmu i to su bolesnici sa takozvanom „vlažnom“ hipertenzijom. Praktični značaj prepoznavanja ove vrste hipertenzije je u činjenici da ovi bolesnici dobro reaguju na ograničenje unosa soli, na upotrebu lekova koji snižavaju simpatičku aktivnost, kao i na grupu lekova antagonista kalcijumovih kanala.
Pritisak
Opstruktivna sleep apnea je poremećaj disanja za vreme spavanja koji nastaje zbog sužavanja gornjih disajnih puteva sa posledičnim smanjenjem protoka vazduha. Obično se javlja kod osoba koje hrču tokom noći.Posledice sleep apnee su brojne,a jedna od njih je povišen krvni pritisak.
Korarktacija aorte. Zbog sužavanja najvećeg arterijskog krvnog suda, aorte, smanjuje se prokrvljenost bubrega sa posledičnim povišenim lučenjem renina koja dovodi do povišenja krvnog pritiska.
Endokrini uzroci.Povećano izlučivanje hormona rasta(akromegalija) i pojačan rad paraštitaste žlezde (hiperparatireoidizam) su udruženi sa hipertenzijom. Tumor srži nadbubrežne žlezde (feohromocitom) uzrokuje sistemsko zgrčavanje krvnih sudova i povišen krvni pritisak. U oko do 2 % osoba sa povišenim krvnim pritiskom nalazimo takozvani hiperaldosteornizam. Aldosteron je hormon kore nadbubrega koji zadržava natrijum u organizmu i dovodi do prekomernog izlučivanja kalijuma iz tela. Sumnju na ovu vrstu bolesti obično postavljamo kod izražene slabosti u mišićima i sa eventualnom pojavom grčeva u mišićima. Primena kortikosteroidnih lekova ili sama Cushingova bolest takođe su praćeni povišenjem krvnog pritiska uz karakterističnu gojaznost za ovu bolest.
Primena oralnih kontraceptiva sa estrogenima putem zadržavanja natrijuma dovodi do pojave arterijske hipertenzije kod nekih žena. U oko 15%prvih trudnoća pojavljuje se preeklampsija. Ona je karakteristična za poslednje tromesečje trudnoće, a obično pored povišenog krvnog pritiska,javljaju se belančevine u mokraći i otoci tela. To je ozbiljan poremećaj sa mogućim komplikacijama u krvi, jetri, centralnom nervnom sistemu, koji ukoliko se dogode, trudnoća se mora prekinuti.
Kao sekundarni uzrok hipertenzije može biti bolest bubrega odnosno suženje bubrežne arterije. Ukoliko je bubrežno oštećenje blažeg stepena, lečenje hipertenzije se sprovodi lekovima koji su karakteristični za takozvanu suvu hipertenziju, dok kod uznapredovale bubrežne slabosti koristimo lekove kojima otklanjamo zadržavanje tečnosti, na primer diureticima. Kod bolesnika mlađe životne dobi sa povišenim krvnim pritiskom, lekar obavezno sluša eventualno prisustvo šuma nad bubrežnim arterijama.
Kliničko ispoljavanje povišenog krvnog pritiska
Nažalost hipertenzija je obično bez simptoma, a otkriva se slučajno ili prilikom sistematskih pregleda. Neke osobe mogu imati glavobolje, osećaj nedostatka vazduha ili krvarenje iz nosa, ali ovi znaci i simptomi nisu specifični. Vrednosti krvnog pritiska bi trebalo izmeriti bar jednom u dve godine nakon navršene 18. godine. Ukoliko imate više od 40 godina ili ste u periodu od 18. do 39. godine bili u riziku od povišenog krvnog pritiska, kontrolišite pritisak kod svog lekara svake godine. Krvni pritisak bi trebalo izmeriti na obe ruke kako bi se utvrdilo da li postoji razlika. Kada se utvrdi krvni pritisak 140/90 mmHg ili viši na jednom, ali ne i na drugom pregledu i kada nismo sigurni da li je povišen krvni pritisak uzrokovan strahom ili nervozom, najsigurniji način da se uspostavi tačna dijagnoza je da se postavi 24 h ambulantno praćenje krvnog pritiska (Holter krvnog pritiska).
Ukoliko je bolesnik sa povišenim krvnim pritiskom, obavezno se prate laboratorijske funkcije bubrega, odnosno vrši pregled očnog dna i ultrazvuk srčanog mišića (ehokardiografija). Svakako lekar već ambulantnim pregledom konstatuje ima li prisustva šuma ili šumova nad vratnim odnosno krvnim sudovima nogu. Ukoliko osećate bolove u sredogruđu ili imate nedostatak vazduha, trebalo bi to da prijavite svom lekaru koji će proceniti kojim intenzitetom je potrebno lečiti Vaš povišen krvni pritisak.Vreme koje možete da provedete kod lekara je ograničeno, tako da pripremite listu pitanja koja će Vam pomoći da ga što bolje iskoristite. Ukoliko ste u mogućnosti povedite u pratnji nekog od članova porodice.

Krvni pritisak se meri ispravno upotrebom manžetni odgovarajuće širine. Naime krupnije osobe iziskuju širu manžetnu, dok se kod dece koriste manžetne užeg promera. Bilo bi preporučljivo da obučete majicu kratkih rukava za pregled kako bi manžetna aparata za merenje krvnog pritiska mogla adekvatno da se postavi oko nadlaktice. Trebali biste da izbegavate hranu i piće sa kofeinom neposredno pre pregleda. Prilikom merenja krvnog pritiska, lekar konstatuje vrednost sistolnog (gornjeg) i dijastolnog (donjeg) krvnog pritiska uz pomoć stetoskopa koji se postavlja nad arterijom u lakatnoj jami. Ukoliko je neko teško bolestan ili je iznenada došlo do poremećaja svesti, krvni pritisak se može izmeriti od strane zdravstvenog profesionalca putem pipanja perifernog pulsa. Treći način merenja krvnog pritiska radi se iključivo u bolnici, u jedinicama intenzivne nege, postavljanjem specijalnih katetera u samu arteriju.
Vrednosti optimalnog arterijskog krvnog pritiska prema Evropskom udruženju za hipertenzijuiznose za sistolni <120 mmHg i dijastolni < 80 mmHg. Normalan arterijski krvni pritisak je sistolni 120–129 mmHg i/ili dijastolni 80–84 mmHg. Visok-normalan arterijski krvni pritisak iznosi sistolni 130–139 mmHg i/ili dijastolni 85–89 mmHg.
Hipertenzija se može podeliti u više stadijuma: stadijum 1- sistolni 140–159 mmHg i/ili dijastolni 90–99 mmHg,stadijum 2- sistolni 160–179 mmHg i/ili dijastolni 100–109 mmHg, stadijum 3- sistolni ≥ 180 mm i/ili dijastolni ≥ 110 mmHg. Izolovana sistolna hipertenzija se označava kada je sistolni ≥ 140 mmHg i dijastolni < 90 mmHg.
Dopunska ispitivanja
Kod bolesnika sa povišenim krvnim pritiskom obavezni su dopunski pregledi mokraće i kvi. Iz krvi se proverava nivo azotnih meterija (urea, kreatinin, mokraćna kiselina), elektrolita (natrijuma, kalijuma), kao i vrednosti masnoća i šećera u krvi. Takođe elektrokardiografskim ispitivanjima (EKG)je moguće identifikovati zadebljanje leve srčane komore. Pojava belančevina u mokraći može biti posledica povišenog krvnog pritiska, a bubrežna slabost će se manifestivati porastom azotnih materija u krvi. Utvrđivanje uzroka sekundarnih hipertenzija se vrši određivanjem nivoa hormona u krvi koje produkuju žlezde sa unutrašnjim lučenjem (na primer prednji režanj hipofize, kora i srž nadbubrežne žlezde). Ova ispitivanja vrši subspecijalista endokrinologije. Kod sumnje na suženje burežnih arterija, potrebno je uratiti snimanje bubrežnih krvnih sudova, renalnu angiografiju.

Lečenje
U opšte mere lečenja i sprečavanja nastanka povišenog krvnog pritiska ubraja se promena stila života čak i ako se uzimaju lekovi. Ona podrazumeva zdravu ishranu bogatu voćem, povrćem, proizvodima od celog zrna žitarice, živinskim mesom, ribom, nemasnim mesom, povećanjem unosa kalijuma i smanjenjem unosa soli (do 2,3 mg za zdrave osobe, a do 1,5 mg na dan za osobe preko 51 godine, sa povišenim krvnim pritiskom, dijabetesom ili bubrežnom slabošću). Održavanje zdrave telesne težine ili redukcija telesne težine kod gojaznih pomaže u kontroli krvnog pritiska. Čak i gubitak od 2,3 kg može da pomogne. Preporučuje se redovna fizička aktivnost i dovoljno sna. Potrebno je ograničiti unos alkohola na jedno piće dnevno za žene svih životnih doba i muškarce starije od 65 godina, kao i dva pića dnevno za muškarce do 65 godina. Jedno standardno piće iznosi 3,3 dl piva, 1,5 dl vina i 0,5 dl žestokog pića. Savetuje se potpuni prestanak pušenja. Ne samo da duvan odmah prolazno podiže krvni pritisak, već i hemijske materije prisutne u duvanu oštećuju unutrašnjost zidova arterija. Pasivno pušenje takođe povećava vrednosti krvnog pritiska.Visok nivo stresa može dovesti do prolaznog povećanja krvnog pritiska. Ukoliko pokušavate da se relaksirate tako što više jedete, pušite ili konzumirate alkohol, samo ćete pogoršati problem povšenog krvnog pritiska.
Postoji nekoliko grupa lekova koji se samostalno ili u kombinaciji propisuju od strane lekara subspecijalizovanih za lečenje arterijske hipertenzije.
Lekovi za izmokravanje (izbacivanje viška vode iz organizma) tipa tiazidnih diuretika nisu efikasni ukoliko je prisutna bubrežna slabost i tada se koriste preparati furosemida. Lekovi iz grupe beta blokatora smanjuju količinu istisnute krvi iz srca, a donekle deluju i centralno smanjujući odgovor organizma na stres. Ovakav efekat može biti opasnost kod dijabetesnih bolesnika u smislu neprepoznavanja hipoglikemije. Beta 1 selektivni blokatori neće izazvati suženje disajnih puteva (bronhospazam) koji nastaje kao posledica beta 2 blokade. Grupa lekova inhibitori angiotenzin-konvertujućeg enzima, ACE inhibitori, sprečavaju formiranje hemijskih materija koje prirodno sužavanju krvne sudove. Kao neželjeni efekat mogu izazvati suv nadražajni kašalj i tada se zamenjuju lekovima iz grupe bloktora angiotenzin II receptora (ARB).Blokatori kalcijuskih kanala (amlodipin, nifedipin) izazivaju relaksaciju mišića krvnih sudova.
Antagonisti takozvanih alfa receptora sprečavaju sužavanje krvnih sudova, te mogu izazvati pad krvnog pritiska prilikom ustajanja, ali poboljšati osetljivost ka insulinu i poboljšati nalaze masnoća u krvi. Takođe poboljšavaju protok mokraće kod muškaraca sa uvećanom prostatom, a poboljšavaju i erektilnu funkciju. Alfa-beta blokatori (npr. karvedilol) pored širenja krvih sudova, usporavaju i srčani rad i time smanjuju količinu krvi koja se pumpa.Lekovi koji direktino šire krvne sudove (direktni vazodilatatori), pored povoljnog efekta na sniženje krvnog pritiska, uzrokuju i ubrzani rad srca. Lek koji deluje na mozak, kao što je metildopa, može imati brojne sporedne efekte, ali je u trudnoći to lek izbora. Antagonisti aldosterona (spironolakton) sprečavaju prirodni proces nagomilavanja soli i vode u organizmu i na taj način sprečavaju povišenje pritiska.
Komplikacije povišenog krvnog pritiska
Maligna ili akcelerisana hipertenzija. Nju karakteriše izražena hipertenzija sa promenama trećeg i četvrtog stepena na očnom dnu i oštećenjem bubrega. Klinički bolesnik ima glavobolju, poremećaje vida, osećaj nedostatka vazduha, a u mokraći se pojavljuju krv i belančevine. Hipertenzivna encefalopatija i plućni edem predstavljaju hitno stanje u medicini koje se leči nitratnim preparatima.
Očne komplikacije.Komplikacije na očnom dnu se razvijaju u četiri stadijuma, od sužavanja krvnih sudova očnog dna do otoka papile vidnog živca i mogu dovesti do gubitka vida.
Moždani udar (šlog) i srčani udar (infarkt miokarda). Visok krvni pritisak može da dovede do otvrdnjavanja i zadebljanja arterija (ateroskleroze), koji dovode do srčanog udara, šloga ili do drugih komplikacija.
Srčana slabost. Pri pumpanju krvi nasuprot višem krvnom pritisku u krvnim sudovima, srčani mišić zadebljava. Naposletku, zadebljali srčani mišić otežano pumpa krv kako bi zadovoljio potrebe organizma i dolazi do razvoja srčane slabosti.

Aneurizme. Povišen pritisak može da dovede do slabljenja i ispupčavanja zida krvnih sudova, formirajući aneurizmu. Pucanje aneurizme je životno ugrožavajuće stanje.
Bubrežne komplikacije.Bubrezi oštećeni povišenim krvnim pritiskom u početku dovode do povećanog gubitka belančevina iz organizma, da bi daljim oštećenjem došlo do promena i na krvnim sudovima bubrega. Tako izmenjeni krvni sudovi gube zaštitnu ulogu prema povišenom krvnom pritisku.
Metabolički sindrom.Ovaj sindrom je skup poremećaja metabolizma uključujući povećan obim struka, povišen nivo triglicerida, nizak novo „dobrog“ holesterola- HDL holesterola, visok krvni pritisak i povišene vrednosti insulina. Ova stanja pogoduju razvoju šećerne bolesti (dijabetesa), srčanih oboljenja i razvoja šloga.

Metabolički sindrom
Metabolički sindrom predstavlja skup stanja kao što su, povišen krvni pritisak, visok nivo šećera, holesterola i triglicerida u krvi, višak telesne masti oko struka, koji se javljaju zajedno. Metabolički sindrom povećava rizik od bolesti srca, moždanog udara i dijabetesa.
Prisustvo samo jednog od ovih stanja ne znači imati i metabolički sindrom. Međutim bilo koje od ovih stanja povećava rizik od ozbiljnih bolesti. Prisustvo više od jednog, povećava vaš rizik još više.metabu
Ako imate metabolički sindrom ili bilo koje od njegovih komponeneti, agresivna promena životnih navika , životnog stila, može odložiti ili čak sprečiti razvoj ozbiljnih zdravstvenih problema.
Uzroci i simptomi
Metabolički sindrom je tesno povezan sa prekomernom težinom, odnosno gojaznošću i fizičkom nektivnosti. Takođe je povezan sa stanjem koje se zove insulinska rezistencija. Normalno vaš digestivni trakt razgrađuje hranu koju jedete u šećer ( gloukozu). Insulin je hormon koji stvara i luči vaš pankreas,koji pomaže šećeru ( glukozi ) da uđe u vaše ćelije, koje ga koriste kao gorivo. Kod ljudi sa insulinskom rezistencijom ćelije obično ne reaguju na insulin, te glukoza ne može tako lako da uđe u ćelije. Kao posledica toga nivo glukoze u vašoj krvi raste, uprkos pokušaju vašeg tela da reguliše nivo glukoze u krvi, preko pojačane produkcije i lučenja insulina.
Faktori rizika
Sledeći faktori povećavaju vaše šanse da razvijete metabolički sindrom:
- Godine: Rizik od metaboličkog sindroma se povećava sa godinama.
- Rasa: U SAD, meksički-amerikanci imaju najveći rizik.
- Gojaznost: Prekomerna težina, posebno gojaznost oko struka povećava rizik od metaboličkog sindroma.
- Dijabetes: Imate veću verovatnoću za razvoj metaboličkog sindroma ukoliko imate dijabetes tokom trudnoće ( gestacioni dijabetes ) ili ukoliko imate pozitivnu porodičnu anamnezu dijabetesa tip 2.
- Druge bolesti: Rizik od metaboličkog sindroma je veći ako ste ikada imali kardiovaskularnu bolest, masnu degeneraciju jetre, sindrom policističnih jajnika.

Simptomi
Većina poremećaja povezanih sa metaboličkim sindromom je asimptomatska, iako gojaznost oko struka predstavlja vidljiv znak. Ako imate veoma visok nivo šećera u krvi možete imati simptome i znake dijabetesa- uključujući povećanu žeđ, mokrenje, umor i zamagljen vid.
Kada se javiti lekaru???
Ukoliko znate da imate najmanje jednu komponentu metaboličkog sindroma, konsultujte lekara da li je potrebno testiranje i na ostale komponente sindroma.
Komplikacije
Metabolički sindrom može povećati vaš rizik za nastanak:
Dijabetesa
Kardiovaskularnih bolesti
Moždanog udara
Dijagnoza
Nekoliko organizacija je iznelo kriterijume ѕa postavljanje dijagnoze metaboličkog sindroma. U skadu sa smernicama koje koriste Nacionalni Instituti za zdravlje , metabolički sindrom imate ukoliko su prisutna tri ili više dole navedenih osobina ili ukoliko uzimate lekove da ih kontrolišete:
Velik obim struka (definisan od strane nekih grupa, kao obim struka veći od 94 do 102cm kod muškaraca i 80 cm kod žena).
Visok nivo triglicerida - 150 miligrama po decilitru, (mg / dl), ili 1,7 milimola po litru (mmol / l) ili više.
Smanjena koncentracija lipoproteina visoke gustine (HDL) - manje od 40 mg / dl (1,04 mmol / l) kod muškaraca ili manje od 50 mg / dl (1,3 mmol / l) kod žena.
Povišen krvni pritisak - 130/85 milimetara žive (mm Hg) ili viši.
Povišen šećer u krvi našte- 100 mg / dl (5,6 mmol / l) ili više.


Tretman metaboličkog sindroma
Cilj tretmana metaboličkog sindroma je:
- Redukcija ili eliminacija osnovnih problema (npr. gojaznost, nedostatak fizičke aktivnosti) gubitkom težine ili pojačanom aktivnošću.
- Tretman kardiovaskularnih faktora rizika kao što su visok krvni pritisak i holesterol, ako ti problemi i dalje postoje i nakon započetog programa fizičke aktivnosti.
- Mediteranski način ishrane bogat voćem i povrćem, koštunjavim plodovima, integralnim žitaricama i maslinovim uljem. Ovakav način ishrane može da pomogne u redukciji težine, krvnog pritiska, lipida i poboljšavanju znakova insulinske rezistencije.
Ako agresivne promene u načinu života, kao što su ishrana i vežbe nisu dovoljne, vaš lekar može da vam ukaže na lekove koji bi vam pomogli u kontroli krvnog pritiska holesterola, triglicerida i šećera u krvi.


Hiperlipoproteinemije
Hiperlipoproteinemije ili hiperlipidemije predstavljaju poremećaj metabolizma kod kojeg dolazi do porasta nivoa masnih materija (lipida) u krvi. Među mnogim masnim materijama koje se nalaze u čovekovom organizmu, najznačajnije za ovaj poremećaj su holesterol i trigliceridi.
Pošto masti ne mogu da se rastvore u krvi, one se prenose zajedno sa posebnim proteinima, gradeći na taj način zajednička jedinjenja koja se nazivaju lipoproteini.
Holesterol je molekul koji u organizmu ima važne funkcije, a proizvodi ga sam organizam, ili ga unosi putem hrane životinjskog porekla. On je bitan element svake ćelijske membrane, neophodan je za varenje jer ulazi u sastav žučnih sokova, omogućava organizmu produkciju različitih hormona bez kojih ne bi mogao da funkcioniše. Međutim, kada se nivo holesterola poveća iznad određenog nivoa, on počinje da bude štetan. Čestice HDL holesterola („dobrog“ holesterola) otklanjaju višak holesterola iz krvi i zbog toga sprečavaju njegove štetne efekte. Sa druge strane, LDL holesterol („loš“ holesterol) je upravo taj koji svojim nakupljanjem dovodi do komplikacija.
Trigliceridi su masne supstance koje organizmu prestavljaju rezervu energije. Sav višak kalorija koji se unese hranom, organizam čuva tako što stvara trigliceride, koje zatim skladišti u masnom tkivu. U slučaju kasnije potrebe, organizam razgrađuje ove zalihe dobijajući iz njih energiju.


Zbog čega je povišen nivo masti u krvi toliko loš? Zbog toga što dovodi do ateroskleroze. Masne čestice talože se u zidovima krvnih sudova i na taj način postepeno dovode do njihovog zakrčenja. U zavisnosti od toga koji krvni sudovi u telu su najviše zakrčeni, kao posledica ateroskleroze može se razviti infarkt miokarda, šlog, periferna arterijska okluzivna bolest i dr.
Postoji više uzroka koji dovode do hiperlipoproteinemije. Jedan od glavnih jeste genetska mutacija, odnosno nasledni poremećaj metabolizma, koji se prenosi sa roditelja na dete, i na ovaj faktor se ne može uticati. Sa druge strane, postoji veliki broj drugih faktora koji mogu dovesti do povećanja masti u krvi. Oni se, pre svega, odnose na razičite navike i stil života, tako da se na njih može uticati, i time smanjiti rizik za nastanak hiperlipoproteinemije. Najvažniji među njima su:
- Loša ishrana: Korišćenje namirnica koje u sebi sadrže trans-masti, zasićene masti i holesterol izuzetno loše utiču na metabolizam i dovode do povećanja LDL holesterola i triglicerida. To su, pre svega, pečena i prižena hrana, crvena mesa, masti životinjskog porekla, punomasno mleko i mlečni prozivodi, margarin itd. Poželjna vrsta masti u ishrani su nezasićene masti, koje obuhvataju mononezasićene i polinezasićene (omega-3 i omega-6) masti. Namirnice bogate ovim jedinjenjima su koštunjavi plodovi, semenke, riba, maslinovo ulje i hladnoceđena ulja. Takođe, poželjno je unostiti što veću količinu vlakana, koja se nalaze u voću, povrću i žitaricama.
- Gojaznost: Prekomerna telesna težina dovodi do povećanja masti u krvi. Smanjenje telesne težine snižava nivo LDL holesterola i triglicerida, a istovremeno povećava nivo HDL holesterola.
Smanjena fizička aktivnost: Fizička aktivnost je bitna jer povećava nivo HDL holesterola i olakšava eliminaciju LDL holesterola iz krvi. Osim toga, ona sprečava nastanak gojaznosti.
Pušenje: Duvan oštećuje zidove krvnih sudova, i time olakšava taloženje masti, što ubrzava nastanak komplikacija. Pušenje dovodi i do sniženja nivoa HDL holesterola.
Pridružene bolesti: Neke bolesti pospešuju i ubrzavaju nastanak hiperlipopreoteinemije. Na prvom mestu to je šećerna bolest, zatim smanjena funkcija štitaste žlezde, bolesti bubrega i mnoge druge.
Kada se ni pored regulacije svih faktora rizika ne može postići željeni nivo masnoća u krvi, u terapiji se primenjuju lekovi koji dovode do njihovog snižavanja. Statini su lekovi koji onemogućavaju organizmu da proizvodi holesterol, i zbog toga on upotrebljava i troši onaj koji se već nalazi u krvi, snižavajući na taj način njegov nivo. Osim toga, statini omogućavaju iskorišćavanje holesterola koji je već nataložen u zidovima krvnih sudova, i time usporavaju proces ateroskleroze. Druga značajna grupa lekova su fibrati. Ovi lekovi prvenstveno sprečavaju stvaranje triglicerida, pa se koriste kod njihovog povećanja. Takođe, oni u manjoj meri deluju i na snižavanje nivoa holesterola.

Gojaznost kao faktor rizika
Gojaznosti je još uvek najstariji i najučestaliji metaboločki poremećaj kod čoveka. U drugoj polovini prošlog veka došlo je do velikih promena u ishrani. Sa ishrane koja je bila bogata biljnim vlaknima prešlo se na ishranu bogatu zasićenim mastima što podrazumeva kaloričnu ishranu zasnovanu na životinjskim namirnicama.
Istovremeno sa ovim promenama došlo je i do promena u načinu i stilu života koje se odrazilo u vidu smanjenja fizičke aktivnosti. Sve ovo zajedno dovelo je do pojave gojaznosti. Gojazne osobe se često osećaju diskriminisano naročito u zapadnom svestu, iako je u prošlosti gojaznost bila smatrana kao simbol bogatstva i plodnosti što je i danas slučaj u nekim delovima svesta. Ispoljava se prekomernim nakupljanjem masti u organizmu i povećanejm telesne težine. Povećanje telesne težine za 10% i više označava se kao gojaznost.
Procena gojaznosti se može izvršiti preko merenja obima struka, odnosa obima struka i kukova kao i odnosa između visine i telesne težine. Odnos između visine i telesne težine naziva se indeks telesne mase (BMI-Body mass index). Indeks telesne mase nije veoma precizan način za proveru rizika za bolesti srca i krvnih sudova, ali je sigurno da se sa povećanjem telesne mase povećava i verovatnoća za dobijanje kardiovaskularnih bolesti. Indeks telesne mase se izračunava tako što se podele težina u kilogramima sa kvadratom visine u metrima (kg/m2). Prema BMI osoba je gojazna ako je BMI> 30, osoba ima prekomernu telesnu težinu ako je BMI od 25-30, osoba ima normalnu težinu ako je BMI od 18,5-25, i osoba je pothranjena ako je BMI < 18.

Ako se obim struka uzima za procenu rizika od dobijanja kardiovaskularnih bolesti onda možemo reci da povećan rizik imaju muškarci sa obimom struka od 94-101 cm, a veliki rizik sa obimom struka <102 cm. Što se tiče ženske populacije povećan rizik za oboljenjanje od kardiovaskularnih bolesti imaju žene sa obimom struka od 80-87 cm, a veliki rizik imaju sa obimom struka <87 cm.

Gojaznost kao oboljenje je rasprostranjeno širom svesta i u stalnom je porastu pa se svrstava u vodeće bolesti savremene civilazacije. Dovodi do teških i brojnih komplikacija na mnogim organima i organskim sistemima, te pored estetskih, može da stvori i ozbiljne zdravstvene probleme i da utiče na kvalitet života. Spada u glavne faktore rizika za nastanak kardiovaskularnih bolesti, šećerne bolesti (diabetes mellitus tip II), kao i raznih malignih bolesti, poremećaja disanja tokom spavanja, astme i mnogih drugih bolesti. Gojaznost nastaje kao posledica kombinacije prekomernog unosa energetski hranjivih materija, nedostatka fizičke aktivnosti i genetske osetljivosti. Mada može nastati i pod uticajem gena, poremećajem endokrinog sistema, pod dejstvom lekova kao i u sklopu nekih psihijatrijskih bolesti. Gojaznost je obično uzrokovana kombinacijom više faktora: genetski, način života, neaktivnost, nezdrava ishrana, postajanje drugih bolesti koje uzrokuju gojaznost, određeni lekovi, socio-ekonomski problemi, godine, trudnoća, prestanak pušenja, nedostatak sna. Gojaznost dovodi do velikog broja kardiovaskularnih bolesti: ishemijske bolesti srca, angine pektoris, infarkta miokarda, kongestivne srčane slabosti, arterijske hipertenzije.
Kardiovaskularne bolesti su sve rasprostranjenije i predstavljaju veliki socio-medicinski i ekonomski problem. Osnovni uzrok oboljenja srca i krvnih sudova jeste ateroskleroza tj. stvaranje masnih naslaga u zidovima krvnih sudova. To vodi do sužavanja krvnih sudova i slabije ishrane organa naročito srčanog mišića i mozga. Delimično suženje krvnih sudova u srcu dovodi do angine pektoris, a potpuno suženje do infarkta srca i mozga, ili ishemije ili infarkta na periferiji.
Faktori rizika za kardiovaskularne bolesti mogu se podeliti u dve grupe. Prva grupa je grupa na koju se ne može uticati, a ona obuhvata: nasleđe, pol i životnu dob. Druga grupa obuhvata faktore na koje se može uticati, a to su: povišene vrednosti masnoće u krvi, povišen krvni pritisak, pušenje, nezdrava hrana, gojaznost, šećerna bolest i psihički stres. Što se tiče povišenih vrednosti masnoća u krvi obično se radi o povećanju ukupnog holesterola, LDL holesterola, triglicerida i smanjenju HDL holesterola u krvi, ali i o poremećenom odnosu HDL (dobrog) i LDL ( lošeg) holesterola. U organizmu čoveka holesterol se stvara na dva načina: stvaranjem u jetri i unosom hrane životinjskog porekla. Kod visokih vrednosti holesterola u krvi on se odlaže u zidu krvnih sudova i usled nagomilavanja dolazi do zadebljanja zida i razvoja ateroskleroze. Povišene vrednosti holesterola treba lečiti i to najpre higijensko dijetalnim merama, a ako one ne deluju i lekovima. Vrednosti holesterola ne bi trebalo da su veće od 5 mmol/l.
Normalne vrednosti krvnog pritiska za opštu zdravu populaciju ako nema drugog oboljenja niže su od 140/90 mmHg. Povišen krvni pritisak dovodi do oštećenja zida krvnih sudova i do nakupljanja masti. Povišen krvni pritisak povezan je sa ishranom bogatom soli, bogatom zasićenim masnim kiselinama, uzimanjem alkohola, pušenjem, fizičkom nekativnošću i gojaznošću. Ukoliko je krvni pritisak povišen treba smanjiti unos soli i izbegavati kuhinjsku so.
Nezdrava ishrana dovodi do gojaznosti. Ishrana pre svega treba da bude količinski i po kvalitetu adekvatna. U ishrani treba da budu zastupljenje namirnice kao što su voće, povrće, integralne žitarice, mršava mesa, mlečni proizvodi sa niskim sadržajem masnoća i riba. Gojaznost kao faktor rizika za nastanak kardiovaskularnih bolesti je faktor na koji čovek može uticati. Ona dovodi do pojave insulinske rezistencije, a kao posledica toga nastaje hiperinsulinisam i diabetesa tipa 2.
Cilj lečenja gojaznosti je ne samo redukcija telesne mase već i redukcija faktora rizika uz poboljšanje kvaliteta života bolesnika. Lekari primarne zdravstvene zaštite imaju zbačajnu ulogu u tome. Lečenje gojaznosti obuhvata odgovarajuću hipoenergetsku ishranu, povećanu fizičku aktivnost i promenu stila života. Ukupni dnevni energetski unost treba biti redukovan za 500-1000 kcal u odnosu na potreban nivo. Postavljen cilj u smanejnu telesne mase mora biti realan, a gubitak na telesnoj masi od 5-15% od inicijalne telesne mase dovodi do povoljnih efekata. Kod nekih bolesnika potrebna je primena i lekova i hirurško lečenje. Motivacija bolesnika je jako važana u lečenju gojaznosti te je pre lečenja potrebno utvrditi spremnost i motivisanost bolesnika. Bolesnika treba ohrabriti i podržati. Što se tiče fizičke aktivnosti, potrebno je da tokom sedmice bude zastupljeno od 150-300 minuta umerenih fizičkih vežbi (plivanje i brzo hodanje). Iz ishrane treba isključiti šrćer i alkohol. Tokom dana treba imati tri regularna obroka i dve užine. Shvatiti u kojim sitacijama se dobija želja za nekontrolisanim uzimanjem hrane i izbegavati takve okolonosti.
Fizička aktivnost
Značaj fizičke aktivnosti u prevenciji bolesti srca
Redovna fizička aktivnost ima puno pozitivnih uticaja na zdravlje kod osoba svih životnih doba.
Redovno upražnjavanje fizičke aktivnosti omogućava održavanje primerene telesne težine, lakše obavaljanje dnevnih obaveza, ali i smanjuje rizik za razvoj bolesti kao što su koronarna bolest (bolest krvnih sudova srca), šećerna bolest, kancer, depresija i itd.
Mnoga studijska ispitivanja su nedvosmisleno pokazala pozitivan uticaj redovne fizičke aktivnosti na srce i pluća.
Kada se upražnjava redovno umerena fizička aktivnost jača srčani mišić, a to unapređuje funkciju srca da pumpa krv u pluća i kroz celo telo. Kao rezultat postiže se bolji postotak kiseonika u krvi kao i bolji protok krvi kroz mišiće. Takođe se šire kapilari, mali krvni sudovi u telu, što im omogućava bbastovanstvoolje dopremanje kiseonika do organa kao i odnošenje štetnih produkata.
Bolest krvnih sudova srca (koronarna bolest) je stanje u kome dolazi do nagomilavanja masnih depozita unutar zidova krnih sudova, što doprinosu stvaranju suženja odnosno plaka. U slučaju da plak značajno naraste dovodi do stvaranja velikog suženja unutar krvnoga suda, što doprinosi smanjenju dotoka krvi u određeno područje srca i pojave simptoma u vidu bola, pečenja ili stezanja u grudima. Nekada može doći i do pucanja plaka i potpunog zapušenja krvnog suda, tada nastaje srčani udar ili infarkt. Nastanku plaka značajno doprinose faktori rizika kao što su visok krvni pritisak, povišene masnoće (trigliceridi i LDL holesterol-„štetan holesterol“) i povišene vrednosti šećera u krvi.
Fizička aktivnost pomaže u kontroli ovih faktora rizika jer doprinosi:
- Snižavanju krvnog pritiska i smanjenju vrednosti triglicerida u krvi.
- Doprinosi smanjenju „štetnog“ LDL holesterola, a povećava HDL, „dobar“ holesterol.
- Smanjuje vrednosti C-reaktivnog proteina (CRP) u krvi, koji je marker inflamacije. Visoke vrednosti CRP-a mogu ukazivati na povišen rizik za razvoj koronarne bolesti.
- Doprinosi smanjenju telesne težine.
- Pomaže u prestanku pušenja, koji je značajan faktor rizika za koronarnu bolest.
Neaktivni ljudi imaju veće šanse da razviju koronarnu bolest od ljudi koji su fizički aktivni. Mnoge studije su pokazale da fizička neaktivnost predstavlja značajan faktor rizika za razvoj koronarne bolesti srca, visokog krvnog pritiska, povišenog holesterola i šećera u krvi.
Da li treba biti fizički aktivan nakon prebolelog srčanog udara?
Da, treba biti fizički aktivan nakon prebolelog srčanog udara, ali kada prođe period od šest nedelja nakon uspešnog lečenja. Takođe kod ovih bolesnika fizička aktivnost pozitivno utiče na srčani rad i može smanjiti rizik od novog srčanog udara. Ipak fizička aktivnost mora biti laka do umerena, nikako ne sme biti intenzivina jer onda nije bezbedna. O intenzitetu i vrsti fizičke aktivnosti nakon prebolelog srčanog udara mora se dogovoriti sa lekarom.




